Chẩn đoán và điều trị phẫu thuật u bàng quang
Bài viết được viết bởi ThS.BS Vũ Ngọc Thắng - Bác sĩ Ngoại Tiết Niệu, Bệnh viện Đa khoa Quốc tế Vinmec Times City.
Ung thư bàng quang có nguồn gốc từ nhiều loại tế bào trong đó tỷ lệ ung thư biểu mô bàng quang chiếm tuyệt đại đa số (98%), chiếm tỷ lệ cao nhất trong các loại ung thư đường niệu và hay gặp thứ hai trong các ung thư đường tiết niệu sinh dục. Tỷ lệ nam/nữ là 2,7/1 và thường gặp ở người da trắng hơn người da đen. Nếu được chẩn đoán sớm và điều trị kịp thời thì tỷ lệ sống sau 5 năm của ung thư bàng quang có thể lên tới 80%.
1. Chẩn đoán u bàng quang
1.1 Chẩn đoán xác định
1.1.1 Lâm sàng
- Đái ra máu vô cớ, đái máu từng đợt.
- Đau tức vùng thắt lưng hoặc sờ thấy u ở giai đoạn muộn.
1.1.2 Cận lâm sàng
Chẩn đoán hình ảnh
- Siêu âm: thấy khối u xuất phát từ thành, lồi vào lòng bàng quang, có thể có cuống. Đánh giá vị trí, kích thước của u, có thể đánh giá độ xâm lấn vào thành bàng quang.
- Chụp CT- scanner: cho phép đánh giá kích thước, vị trí của u, độ xâm lấn vào thành bàng quang và tổ chức xung quanh, tìm hạch di căn ở hố chậu. các di căn hạch, gan...
- Chụp MRI (nếu cần): đánh giá được vị trí khối u, kích thước, ranh giới và mức độ xâm lấn của khối u. Giúp cho việc phát hiện các huyết khối trong hệ tĩnh mạch thận, tĩnh mạch chủ, phân biệt được hạch di căn và mạch máu.
- Soi bàng quang và sinh thiết: đây là phương pháp tối ưu để xác định chẩn đoán u bàng quang, đồng thời cho phép sinh thiết khối u để xác định độ xâm lấn và độ ác tính (độ biệt hóa tế bào) của u, từ đó có chỉ định điều trị phù hợp.
Xét nghiệm máu
- Công thức máu: Hồng cầu, huyết sắc tố có thể giảm nếu đái máu nặng, kéo dài.
- Các xét nghiệm sinh hoá: ít thay đổi. Nồng độ calci máu tăng do ung thư tiết chất giống hormone tuyến cận giáp, hoặc di căn vào xương gây kích thích các hủy cốt bào hoạt động.
Xét nghiệm nước tiểu
- Hồng cầu, bạch cầu niệu dương tính.
- Nhuộm hóa miễn dịch tế bào: Người ta tiến hành nhuộm hóa miễn dịch tế bào tổ chức ung thư bàng quang thấy để phát hiện các marker ung thư. Một số nghiên cứu cho thấy các Marker BrdU-LI, cyclin D1, EMT... tăng ở tổ chức ung thư bàng quang.
Các xét nghiệm khác
- Chụp X-Quang phổi thẳng nghiêng xác định di căn phổi.
- Xạ hình xương: Tìm di căn xương. Đây không phải là chỉ định thường quy, chỉ làm khi có biểu hiện đau nhức xương.
- Chụp PET/ CT: Phát hiện di căn.
2. Phân chia giai đoạn
2.1 Phân chia theo TNM
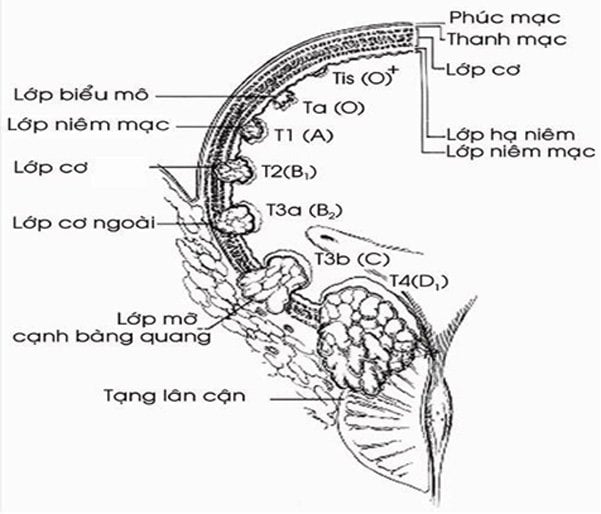
2.1.1 T (tumor: khối u)
+ Tx: Không xác định được u.
+ T0: U nguyên phát không phát hiện ra được.
+ Tis: U phẳng trong niêm mạc.
+ Ta: Ung thư thể nhú không xâm lấn, khu trú tại lớp niêm mạc.
+ T1: Ung thư xâm lấn lớp màng đáy.
+ T2: Ung thư xâm lấn lớp cơ.
- T2a xâm lấn lớp cơ nông.
- T2b xâm lấn lớp cơ sâu.
+ T3: U xâm lấn lớp mô cạnh bàng quang.
- T3a u nhỏ ở lớp mỡ quanh BQ (xác định được trên vi thể).
- T3b khối u lớn ngoài thành BQ (xác định được trên đại thể).
+ T4: U xâm lấn vào các cơ quan lân cận.
- T4a xâm lấn tiền liệt tuyến, niệu quản, tử cung hay âm đạo.
- T4b xâm lấn thành bụng, thành chậu.
2.1.2 N (Nodules: hạch)
- Nx: Không xác định được hạch di căn.
- N0: Không di căn hạch.
- N1: Di căn 1 hạch có kích thước < 2cm.
- N2: Di căn một hoặc nhiều hạch có kích thước từ 2-5cm.
- N3: Di căn một hoặc nhiều hạch có kích thước > 5cm.
2.1.3 M ( metastase: di căn xa)
- Mx: Không xác định được di căn xa
- M0: Không di căn
- M1: Có di căn xa
Theo cách phân chia này thì:
- Ung thư bàng quang nông là u ở các giai đoạn Tis, Ta, T1
- Ung thư bàng quang sâu là u ở các giai đoạn T2a-b, T3a-b, T4a-b
2.2 Phân chia giai đoạn
Dựa vào độ sâu xâm lấn thành bàng quang theo Jewett (năm 1946):
- Giai đoạn A: Xâm lấn lớp hạ niêm
- Giai đoạn B: Xâm lấn lớp cơ
- Giai đoạn C: Xâm lấn toàn bộ thành bàng quang
- Giai đoạn D1: Xâm lấn tạng lân cận
3. Điều trị phẫu thuật
3.1 Điều trị ung thư bàng quang chưa xâm lấn lớp cơ
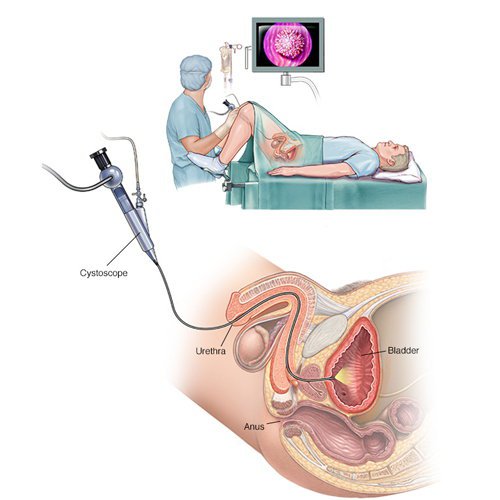
3.1.1 Cắt u bàng quang nội soi qua niệu đạo
Cắt nội soi u bàng quang qua niệu đạo là phương pháp được lựa chọn đầu tiên trong điều trị ung thư bàng quang ở giai đoạn pTa hay pT1. Đây là phương pháp có thể điều trị khỏi cho nhiều trường hợp. Áp dụng với u đơn độc hoặc 2- 3 u, kích thước u ≤ 3.
3.1.2 Điều trị dự phòng chống tái phát sau cắt nội soi u bàng quang
Sau cắt nội soi qua niệu đạo điều trị u bàng quang, tỷ lệ tái phát u thường khá cao. Bơm các kháng sinh có tác dụng ức chế phân bào (Mytomycine C, Doxirubicine) hay bơm BCG vào trong lòng bàng quang có tác dụng hạn chế sự tái phát của các khối u bàng quang.
Bơm Mytomycine C được chỉ định cho những trường hợp u bàng quang có mức độ ác tính nhẹ hoặc trung bình. Bơm BCG được chỉ định cho những trường hợp có độ ác tính cao (grade 3) hay ung thư biểu mô bàng quang pT1.
3.1.3 Cắt bàng quang bán phần
Cắt bàng quang bán phần được chỉ định cho những trường hợp không cắt được nội soi qua niệu đạo. Khối u trong túi thừa bàng quang. Nguy cơ làm lan tràn khối u ra tổ chức quanh bàng quang trong phẫu thuật là rất cao.
Có thể kết hợp thắt hai động mạch chậu trong để làm giảm tạm thời nuôi dưỡng cho khối u.
3.1.4 Cắt toàn bộ bàng quang đơn thuần
Chỉ định cắt toàn bộ bàng quang trong điều trị ung thư biểu mô bàng quang chưa xâm lấn lớp cơ là rất hiếm. Khí khối u chiếm gần như khắp bề mặt bàng quang, không thể cắt nội soi qua niệu đạo hay cắt bán phần bàng quang. Ngoài ra nếu tái phát nhiều lần dù số lượng ít, độ ác tính cao (Grade 3).
Cắt toàn bộ bàng quang kết hợp với các biện pháp chuyển lưu nước tiều: cắm niệu quản vào ruột, dẫn lưu niệu quản ra da, tái tạo bàng quang mới.
Phương pháp phẫu thuật: Mổ mở, mổ nội soi, mổ Robot.
3.2 Điều trị ung thư biểu mô bàng quang đã xâm lấn lớp cơ
3.2.1 Cắt bàng quang toàn bộ triệt căn
Là phẫu thuật khá nặng nề, bao gồm nạo hạch chậu bịt, cắt toàn bộ bàng quang, tuyến tiền liệt, túi tinh, bóng tinh. Ở phụ nữ, cắt toàn bộ tử cung và hai buồng trứng, vòi trứng.
Có thể kết hợp với các kỹ thuật chuyển lưu nước tiểu khác nhau.
Chỉ định khi ung thư biểu mô bàng quang đã xâm lấn lớp cơ nhưng chưa ra ngoài thành bàng quang (pT2, pT3, N0, M0), chưa có di căn hạch và di căn xa.
Chỉ thực hiện kỹ thuật này ở những bệnh nhân có thể trạng còn tốt, thời gian sống trên 10 năm.
Phương pháp phẫu thuật: Mổ mở, mổ nội soi, mổ Robot.
3.2.2 Cắt toàn bộ bàng quang đơn thuần
Chỉ định khi ung thư biểu mô bàng quang đã xâm lấn lớp cơ nhưng chưa ra ngoài thành bàng quang (pT2, pT3, N0, M0), chưa có di căn hạch và di căn xa. Thể trạng không cho phép cắt bàng quang triệt căn hoặc tiên lượng thời gian sống không quá 10 năm
Cắt toàn bộ bàng quang kết hợp với các biện pháp chuyển lưu nước tiều: cắm niệu quản vào ruột, dẫn lưu niệu quản ra da, tái tạo bàng quang mới.
Phương pháp phẫu thuật: Mổ mở, mổ nội soi, mổ Robot
3.2.3 Cắt bàng quang bán phần
Được chỉ định khi ung thư bàng quang đã xâm lấn lớp cơ, nhưng thể trạng chung không cho phép mổ cắt bàng quang triệt căn.
Cần kết hợp với các phương pháp hoá trị và xạ trị kết hợp.
4. Tai biến và xử trí
4.1 Trong phẫu thuật
- Chảy máu cấp tính trong mổ: Xử trí tùy nguyên nhân.
- Tổn thương cơ quan nội tạng
- Thủng đại tràng, trực tràng: Chuyển mổ mở xử trí theo tổn thương.
- Tổn thương hỗng tràng rất hiếm gặp: Xử trí tùy tổn thương.
- Tổn thương tử cung: Xử trí tùy tổn thương.
4.2 Sau phẫu thuật
- Chảy máu: Hồi sức, nếu không kết quả chuyển mổ lại cầm máu.
- Tụ dịch hoặc áp xe tồn dư trong ổ bụng: Xác định chính xác vị trí, kích thước ổ tụ dịch hoặc áp xe bằng siêu âm hoặc chụp cắt lớp vi tính.
+ Khối tụ dịch, áp xe nhỏ < 5cm. Ở nông có thể chọc hút dưới hướng dẫn siêu âm.
+ Khối tụ dịch, áp xe lớn ở sâu phải dẫn lưu hoặc phẫu thuật làm sạch ổ áp xe.
5. Chăm sóc và theo dõi sau mổ
- Rút dẫn lưu ổ bụng sau khoảng 3- 5 ngày.
- Theo dõi toàn trạng, các dấu hiệu sinh tồn, nước tiểu, điện giải đồ sau mổ.
6. Tư vấn, giáo dục sức khỏe trước và sau khi thực hiện kỹ thuật
6.1 Tư vấn, giáo dục sức khỏe trước khi thực hiện kỹ thuật
- Hoàn thiện phiếu giáo dục sức khỏe cho người bệnh và thân nhân.
- Tư vấn về các Phương pháp điều trị, phương pháp lựa chọn với những ưu nhược điểm của phương pháp.
- Những biểu hiện bình thường có thể thấy sau phẫu thuật:
- Vận động sau mổ.
6.2 Tư vấn, giáo dục sức khỏe sau khi thực hiện kỹ thuật
- Phương pháp phẫu thuật, những thay đổi nếu có so với dự kiến ban đầu.
- Những biểu biện cần thông báo tới bác sĩ.
- Thời gian tái khám.
Bài viết tham khảo nguồn:
- Vũ Lê Chuyên (2012), “Đại cương về ung thư bàng quang”.
- Đỗ Trường Thành (2007), “Ung thư bàng quang”, Bệnh học tiết niệu, NXB Y học, (trang 399 – 412).
- NCCN Guidelines Insights Bladder Cancer, Version 5.2018.
- European Association of Urology Guidelines 2019.
Bệnh viện Đa khoa Quốc tế Vinmec là một trong những bệnh viện không những đảm bảo chất lượng chuyên môn với đội ngũ y bác sĩ, hệ thống trang thiết bị công nghệ hiện đại mà còn nổi bật với dịch vụ khám, tư vấn và chữa bệnh toàn diện, chuyên nghiệp; không gian khám chữa bệnh văn minh, lịch sự, an toàn và tiệt trùng tối đa.
Khách hàng có thể trực tiếp đến hệ thống Y tế Vinmec trên toàn quốc để thăm khám hoặc liên hệ hotline tại đây để được hỗ trợ.
XEM THÊM: