Bài viết được tham vấn chuyên môn cùng Thạc sĩ, Bác sĩ Đoàn Ngọc Quỳnh - Bác sĩ Nhi - Trung tâm Nhi - Bệnh viện Đa khoa Quốc tế Vinmec Times City.
Quá trình ung thư cổ tử cung thường bắt đầu bằng những thay đổi tiền ung thư, và có nhiều cách để ngăn chặn căn bệnh này phát triển. Cách đầu tiên là tìm và điều trị tiền ung thư trước khi chúng trở thành ung thư thực sự, và cách thứ hai là ngăn ngừa tiền ung thư.
1. Vacxin HPV còn có tác dụng khi đã nhiễm virus HPV?
Vắc-xin HPV có thể bảo vệ những người trẻ tuổi chống lại một số bệnh nhiễm trùng do HPV gây ra. Những vắc-xin này giúp ngăn ngừa tiền ung thư và ung thư cổ tử cung. Một số vắc-xin HPV cũng được phê duyệt để giúp ngăn ngừa các loại ung thư khác, mụn cóc hậu môn và bộ phận sinh dục.
Những loại vắc-xin này chỉ có tác dụng ngăn ngừa nhiễm trùng HPV - chúng sẽ không có tác dụng điều trị nhiễm trùng đã có sẵn. Đó là lý do tại sao, để có hiệu quả nhất, nên tiêm vắc-xin HPV trước khi một người tiếp xúc với virus (chẳng hạn như thông qua hoạt động tình dục). Trong trường hợp đã nhiễm rồi vẫn tiêm được vì đây là kháng thể chủ động. Tuy nhiên nên có ý kiến tư vấn từ bác sĩ để có những theo dõi sau khi tiêm.
Các vắc-xin đòi hỏi một loạt các mũi tiêm. Tác dụng phụ thường nhẹ. Phổ biến nhất là đỏ, sưng và đau nhức ngắn hạn tại chỗ tiêm.
Các khuyến nghị của Hiệp hội Ung thư Hoa Kỳ về việc sử dụng vắc-xin HPV tương tự như các khuyến nghị từ Ủy ban Tư vấn Liên bang về Thực hành Chủng ngừa (ACIP), và bao gồm:
Nên bắt đầu tiêm vắc-xin HPV định kỳ cho bé gái và bé trai ở tuổi 11 hoặc 12. Lộ trình tiêm chủng có thể được bắt đầu ngay từ khi 9 tuổi.
Tiêm vắc-xin HPV cũng được khuyến nghị cho nữ từ 13 đến 26 tuổi và nam từ 13 đến 21 tuổi chưa bắt đầu tiêm vắc-xin hoặc đã bắt đầu nhưng chưa hoàn thành các mũi tiêm nhắc lại. Nam giới từ 22 đến 26 tuổi cũng có thể được tiêm phòng.
Tiêm vắc-xin HPV cũng được khuyến nghị cho đến 26 tuổi đối với nam quan hệ tình dục đồng giới và những người có hệ miễn dịch yếu (bao gồm cả người nhiễm HIV), nếu trước đó họ chưa được tiêm phòng.
Đối với những người từ 22 đến 26 tuổi chưa bắt đầu tiêm vắc-xin hoặc đã bắt đầu nhưng chưa hoàn thành các mũi tiêm nhắc lại, điều quan trọng cần biết là tiêm vắc-xin càng muộn thì hiệu quả giảm nguy cơ ung thư sẽ ít hơn.
Điều quan trọng là phải nhận ra rằng không có loại vắc-xin nào cung cấp sự bảo vệ hoàn toàn chống lại tất cả các loại vi-rút gây ung thư, vì vậy việc sàng lọc ung thư cổ tử cung định kỳ vẫn là cần thiết.
2. Các phương pháp điều trị sau khi đã phát hiện bị ung thư cổ tử cung
2.1 Giai đoạn 0 (ung thư biểu mô tại chỗ)
Mặc dù hệ thống dàn AJCC phân loại ung thư biểu mô tại chỗ (CIS) là dạng ung thư cổ tử cung sớm nhất, các bác sĩ thường nghĩ đó là tiền ung thư. Đó là bởi vì các tế bào ung thư trong CIS chỉ ở lớp bề mặt của cổ tử cung, chúng không phát triển thành các lớp tế bào sâu hơn.
Tất cả các trường hợp CIS có thể được chữa khỏi với điều trị đúng. Tuy nhiên, những thay đổi tiền ung thư đôi khi có thể tái phát ở cổ tử cung hoặc âm đạo, do đó, bệnh nhân vẫn cần được theo dõi chặt chẽ sau khi điều trị. Điều này bao gồm theo dõi với các xét nghiệm Pap thông thường và trong một số trường hợp nội soi cổ tử cung.
Các lựa chọn điều trị ung thư biểu mô tế bào vảy tại chỗ bao gồm:
- Phẫu thuật lạnh
- Phẫu thuật bằng tia la-ze
- Thủ tục cắt bỏ vòng điện (LEEP / LEETZ)
- Con dao lạnh
- Cắt tử cung đơn giản (là phương pháp điều trị đầu tiên hoặc nếu ung thư trở lại sau các phương pháp điều trị khác)
Các lựa chọn điều trị ung thư biểu mô tuyến tại chỗ bao gồm:
- Cắt tử cung
- Sinh thiết hình nón (một lựa chọn khả thi cho những phụ nữ muốn có con). Mẫu vật hình nón phải không có tế bào ung thư ở rìa và người phụ nữ phải được theo dõi chặt chẽ sau khi điều trị. Một khi người phụ nữ đã sinh con xong, nên cắt bỏ tử cung.
2.2 Giai đoạn IA1
Điều trị cho giai đoạn này phụ thuộc vào việc bạn có muốn tiếp tục có con hay không (duy trì khả năng sinh sản) và tế bào ung thư đã vào máu hoặc mạch bạch huyết (gọi là xâm lấn hạch bạch huyết).
Lựa chọn điều trị cho những phụ nữ muốn duy trì khả năng sinh sản:
- Sinh thiết hình nón là thủ tục ưu tiên cho phụ nữ muốn có con sau khi điều trị ung thư.
- Nếu các cạnh của hình nón chứa các tế bào ung thư, người phụ nữ có thể được theo dõi chặt chẽ mà không cần điều trị thêm miễn là ung thư không quay trở lại.
- Nếu các cạnh của sinh thiết hình nón có các tế bào ung thư thì ung thư có thể đã bị bỏ lại. Điều này có thể được điều trị bằng sinh thiết hình nón lặp lại hoặc phẫu thuật cắt bỏ triệt để (loại bỏ cổ tử cung và âm đạo trên). Phương pháp này được ưu tiên nếu ung thư đã di căn vào máu hoặc mạch bạch huyết.
Lựa chọn điều trị cho những phụ nữ không muốn duy trì khả năng sinh sản:
- Phẫu thuật cắt toàn bộ tử cung có thể là một lựa chọn nếu ung thư cho thấy không có sự xâm lấn hạch bạch huyết.
- Nếu ung thư phát triển vào máu hoặc bạch huyết, cần phẫu thuật cắt tử cung triệt để cùng với việc cắt bỏ các hạch bạch huyết vùng chậu.
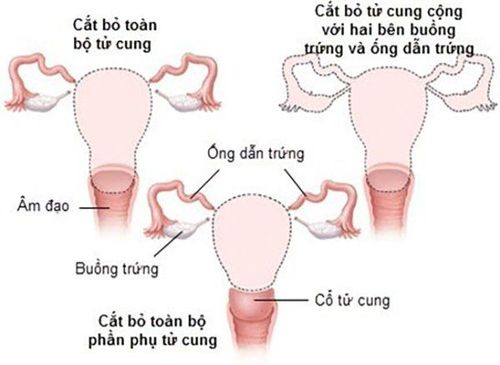
2.3 Giai đoạn IA2
Điều trị cho giai đoạn này phụ thuộc một phần vào việc người bệnh có muốn tiếp tục có thể có con hay không (duy trì khả năng sinh sản).
Lựa chọn điều trị cho những phụ nữ muốn duy trì khả năng sinh sản:
- Sinh thiết hình nón với loại bỏ các hạch bạch huyết vùng chậu (bóc tách hạch vùng chậu)
- Cắt bỏ tử cung triệt để với bóc tách hạch vùng chậu
Lựa chọn điều trị cho những phụ nữ không muốn duy trì khả năng sinh sản:
- Xạ trị chùm tia ngoài (EBRT) đến khung chậu cộng với phương pháp điều trị bằng kỹ thuật xạ trị
- Cắt tử cung triệt để bằng cách cắt bỏ các hạch bạch huyết vùng chậu và lấy mẫu các hạch bạch huyết động mạch chủ
- Nếu không có hạch bạch huyết nào bị ung thư, bức xạ vẫn có thể được thảo luận như là một lựa chọn nếu khối u lớn hoặc khối u đã phát triển vào máu hoặc bạch huyết, hoặc khối u xâm lấn vào mô liên kết xung quanh hỗ trợ các cơ quan chẳng hạn như tử cung, bàng quang, âm đạo (stroma).
- Nếu ung thư đã lan đến các mô bên cạnh tử cung hoặc đến bất kỳ hạch bạch huyết nào thì thường nên dùng xạ trị (EBRT). Bác sĩ cũng có thể tư vấn cho phương pháp điều trị bằng phương pháp khác sau khi kết hợp hóa trị và xạ trị.
2.4 Các giai đoạn IB1 và IIA1
Lựa chọn điều trị cho những phụ nữ muốn duy trì khả năng sinh sản:
- Cắt bỏ tử cung triệt để với bóc tách hạch vùng chậu
Lựa chọn điều trị cho những phụ nữ không muốn duy trì khả năng sinh sản:
- Cắt tử cung triệt để bằng cách cắt bỏ các hạch bạch huyết trong khung chậu và một số hạch bạch huyết từ khu vực động mạch chủ
- Nếu không có hạch bạch huyết nào bị ung thư, xạ trị vẫn có thể được lựa chọn nếu khối u lớn, nếu khối u đã phát triển vào máu hoặc bạch huyết, hoặc nếu khối u xâm lấn vào mô liên kết xung quanh ảnh hưởng tới các cơ quan chẳng hạn như tử cung, bàng quang, âm đạo.
- Nếu ung thư đã lan đến các mô bên cạnh tử cung hoặc đến bất kỳ hạch bạch huyết nào thì thường nên dùng xạ trị (EBRT). Bác sĩ cũng có thể tư vấn cho phương pháp điều trị bằng phương pháp khác sau khi kết hợp hóa trị và xạ trị.
- Sử dụng cả liệu pháp xạ trị và xạ trị chùm tia ngoài có thể là một lựa chọn nếu một phụ nữ không đủ sức khỏe để phẫu thuật hoặc nếu cô ấy quyết định họ không muốn phẫu thuật
- Hóa trị có thể được đưa ra với bức xạ (hóa trị đồng thời).
2.5 Các giai đoạn IB2 và IIA2
Những lựa chọn điều trị:
- Hóa trị: Đây thường là điều trị tiêu chuẩn. Hóa trị có thể là sử dụng cisplatin hoặc cisplatin kết hợp với fluorouracil.
- Xạ trị bao gồm cả xạ trị chùm tia ngoài và cận xạ trị.
- Cắt tử cung triệt để với bóc tách hạch vùng chậu và lấy mẫu hạch bạch huyết động mạch chủ: Nếu các tế bào ung thư được tìm thấy trong các hạch bạch huyết bị loại bỏ, hoặc trong các cạnh của mô bị loại bỏ, có thể tiếp tục điều trị bằng xạ trị, thường kết hợp với hóa trị.
2.6 Các giai đoạn IIB, III và IVA
Những lựa chọn điều trị:
- Hóa trị: Hóa trị có thể là cisplatin hoặc cisplatin kết hợp với fluorouracil.
- Xạ trị bao gồm cả xạ trị chùm tia ngoài và cận xạ trị.
2.7 Giai đoạn IVB
Ở giai đoạn này, ung thư đã lan ra khỏi xương chậu đến các khu vực khác của cơ thể. Ung thư cổ tử cung giai đoạn IVB thường không được coi là còn khả năng chữa trị. Các lựa chọn điều trị bao gồm xạ trị và / hoặc hóa trị để cố gắng làm chậm sự phát triển của ung thư hoặc giúp giảm triệu chứng. Hầu hết các chế độ hóa trị tiêu chuẩn bao gồm một loại thuốc cisplatin hoặc carboplatin cùng với một loại thuốc khác như paclitaxel (Taxol), gemcitabine (Gemzar) hoặc topotecan. Thuốc bevacizumab (Avastin) có thể được thêm vào hóa trị hoặc liệu pháp miễn dịch đơn thuần với pembrolizumab (Keytruda®) cũng có thể là một lựa chọn.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.