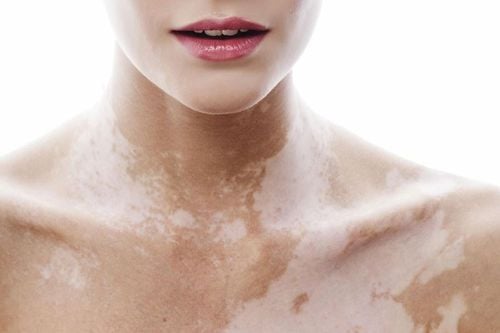
Bớt giảm sắc tố phần lớn không gây hại cho sức khỏe hay tính mạng, nhưng lại ảnh hưởng nhiều đến tính thẩm mỹ, tác động lớn tới sự tự tin của chúng ta. Đặc biệt là khi vết bớt xuất hiện tại những vị trí dễ nhìn thấy trên cơ thể như khuôn mặt.
1. Bớt giảm sắc tố là gì?
Bớt giảm sắc tố được đặc trưng bởi các rát có màu trắng nhạt, phần ranh giới rõ, kích thước từ vài centimet hoặc lớn hơn, có những trường hợp bớt chiếm một phần diện tích của cơ thể. Loại dát này có bờ không đều, đôi khi hơi ngoằn ngoèo nhưng ranh giới phân biệt rõ với phần da lành. Trên thực tế, tên khoa học của bệnh là Achromic naevus (Achromic nghĩa là mất sắc tố) nhưng lại không hoàn toàn tương xứng với tổn thương của da vì các dát bản chất chỉ là giảm sắc tố chứ không mất sắc tố như trong bệnh bạch biến. Vết dát tổn thương thường đơn độc, số lượng không có nhiều.
Bớt giảm sắc tố thường xuất hiện khi bạn chào đời hoặc trong trong thời kỳ thơ ấu, vết dát ngày càng rõ, ổn định theo thời gian. Vị trí thường hay gặp nhất là ở thân mình, nhưng ở một vài người cũng có thể thấy ở các chi hoặc bất kỳ bộ phận nào.
2. Nguyên nhân bị mất sắc tố da là gì?
Bớt giảm sắc tố là một trong những tổn thương da phổ biến nhất gặp trong thực hành lâm sàng. Da là cơ quan lớn nhất trong cơ thể và được tạo thành từ 3 lớp - biểu bì, trung bì và hạ bì.
Mức độ phổ biến của các tình trạng giảm sắc tố da khác nhau phụ thuộc vào tuổi, giới tính, chủng tộc, địa lý, tiền sử gia đình và mức độ tiếp xúc với các yếu tố môi trường.
Nguyên nhân từ bẩm sinh hay còn gọi bớt giảm sắc tố bẩm sinh:
- Albinism - Di truyền lặn;
- Piebaldism- Di truyền trội;
- Hypomelanosis ito (khuyết tật nhiễm sắc thể).
Một số căn nguyên liên quan đến tình trạng giảm sắc tố mắc phải:
- Lão hóa bình thường;
- Bệnh hắc tố ruột tự phát (IGH);
- Các yếu tố môi trường (phơi nắng tích lũy và tổn thương vi lượng) - IGH;
- Thiếu hụt dinh dưỡng - Kwashiorkor (một tình trạng suy dinh dưỡng protein nghiêm trọng), thiếu vitamin B12, thiếu đồng và sắt;
- Nguyên nhân viêm - Pityriasis alba (liên quan đến viêm da dị ứng);
- Nguyên nhân mạch máu (tắc nghẽn tĩnh mạch);
- Nguyên nhân tự miễn dịch - Bệnh bạch biến, bệnh sarcoidosis giảm sắc tố;
- Nguyên nhân truyền nhiễm: Nấm do các loài Malassezia;
- Nhiễm khuẩn do vi khuẩn Propionibacterium mụn;
- Bệnh vàng mắt tiến triển (PMH), Mycobacterium leprae; bệnh phong, Treponema pallidum; Leukoderma syphiliticum;
- Động vật nguyên sinh do hậu kala-azar, bệnh leishmaniasis;
- Viêm do hóa chất - Mỹ phẩm chứa chì, chất tẩy trắng da như hydroquinone;
- Những thay đổi sau viêm, nhiễm trùng, thủ thuật, bỏng;
- Bệnh ác tính;
- Thuốc diệt nấm gây bệnh nấm giảm sắc tố, khối u của nang lông;
- Điều kiện di truyền;
- Các đốm lá tro trong bệnh xơ cứng.
Cơ chế gây bệnh của giảm sắc tố:
- Pityriasis alba: Không có nguyên nhân được chứng minh nào được xác định. Hầu hết các nghiên cứu cho rằng tiếp xúc với tia UV có mối quan hệ nhân quả. Bức xạ UV ảnh hưởng đến chức năng của các tế bào hắc tố hoạt động, do đó làm thay đổi quá trình tổng hợp sắc tố melanin.
- Bệnh lang ben: Malassezia là một bệnh phổ biến của da lành chuyển thành dạng gây bệnh (dạng sợi). Các yếu tố góp phần chuyển đổi mầm bệnh là khuynh hướng di truyền, điều kiện môi trường, da nhờn và việc thoa kem hoặc kem dưỡng da nhiều dầu. Dạng gây bệnh chuyển hóa axit béo trên da, giải phóng axit azelaic và các chất chuyển hóa khác. Axit azelaic ức chế enzym dopa-tyrosinase, là enzym giới hạn tốc độ tổng hợp melanin, do đó gây ra các tổn thương da giảm sắc tố.
- Giảm u mỡ tự phát [IGH]: Sự tham gia chủ yếu của các khu vực tiếp xúc với ánh nắng mặt trời trong IGH làm dấy lên nghi ngờ về tia UV là yếu tố chính ảnh hưởng đến sự tổng hợp melanin. Một số nghiên cứu cũng cho thấy rằng IGH có mối liên hệ tích cực với HLA DQ3, vi chấn thương lặp đi lặp lại và tự miễn dịch. Tương quan mô bệnh học như bất thường cấu trúc của tế bào hắc tố, sự hấp thu tế bào sừng bị khiếm khuyết và giảm melanosomes giúp hiểu được cơ chế gây bệnh liên quan đến việc phát triển các dát giảm sắc tố trong IGH.
- Bệnh bạch biến: Nhiều cơ chế gây bệnh đã được đề xuất. Quá trình apoptosis do tế bào T gây ra, tự kháng thể với các thành phần của tế bào hắc tố dẫn đến giảm sản xuất melanin và do đó gây ra giảm sắc tố.
- Bệnh bạch tạng: Đây là một bệnh lặn trên NST thường, liên quan đến sự thiếu hụt enzyme tyrosinase (enzyme hạn chế tốc độ tổng hợp melanin). Mức độ nghiêm trọng của các đặc điểm lâm sàng phụ thuộc vào đột biến liên quan.
- Halo nevus: Dựa trên các phát hiện mô bệnh học, sự phong phú của tế bào Langerhans trong khu vực tổn thương là nguyên nhân gây ra giảm sắc tố. Tình trạng này là lành tính. Một số người cũng cho rằng tình trạng quầng sáng có mối liên hệ với bệnh bạch biến.
- Giảm sắc tố sau viêm: Tình trạng này có liên quan đến chấn thương hoặc tiếp xúc với hóa chất (chất tẩy rửa, hóa chất dùng để xóa hình xăm, hoặc cho mục đích thẩm mỹ). Cơ chế bệnh sinh trong tình trạng này liên quan đến tổn thương tế bào hắc tố dẫn đến giảm sắc tố melanin, từ đó gây ra các mảng giảm hoặc mất sắc tố. Tình trạng sau viêm cũng có thể liên quan đến chứng tăng sắc tố.
3. Chẩn đoán bớt giảm sắc tố
Các thể dựa trên kiểu phân bố của bệnh bớt sắc tố:
- Bớt giảm sắc tố đơn độc (isolated achromic naevus);
- Bớt giảm sắc tố phân đoạn (segmental achromic naevus);
- Bớt giảm sắc tố thành dải (linear achromic naevus).
Chẩn đoán bớt giảm sắc tố:
- Các dát giảm sắc tố (có nhạt màu hơn so với da lành) có từ khi mới sinh hoặc trong thời kỳ thời thơ ấu;
- Thường cố định ở một vị trí, không lan ra;
- Không có rối loạn cảm giác tại vị trí dát;
- Không có bờ viền tối màu xung quanh vùng da bị bệnh;
- Để xác định được chính xác có thể sử dụng đến phương pháp mô bệnh học. Chúng hữu ích trong việc đánh giá sinh lý bệnh cơ bản để xác định chẩn đoán đúng. Nó cung cấp một cái nhìn tổng quan về sự hiện diện của melanin, tế bào hắc tố, những thay đổi trong tế bào biểu bì như acanthosis, tăng sừng, parakeratosis, biểu bì, bệnh xốp, thâm nhiễm tế bào lympho quanh mạch...
Một vài phương pháp chẩn đoán cao cấp hơn (thường ít được sử dụng ngoại trừ khi thật cần thiết):
- Soi đèn Wood:P Điều này được sử dụng để hình dung rõ hơn các tổn thương da nhằm phân biệt các bất thường về sắc tố (đặc biệt là các tổn thương giảm sắc tố với các tổn thương mất sắc tố).
- Soi da: Điều này đề cập đến việc kiểm tra da bằng kính hiển vi bề mặt da, đặc biệt được sử dụng để đánh giá các bất thường về sắc tố của da. Các phát hiện qua nội soi cung cấp chi tiết về bản chất của sắc tố, các cạnh của tổn thương (xác định rõ/ không rõ ràng), sự xuất hiện của tổn thương (có vảy / không có vảy), tăng sắc tố quanh nang lông (gặp trong bệnh Bạch tạng), sự hiện diện của telangiectasia và các đặc điểm của vùng da xung quanh.
- Sinh thiết da: Mặc dù sinh thiết da cho phép chẩn đoán chính xác trong hầu hết các tình trạng bệnh, nhưng điều này không được thực hiện thường xuyên; nó chỉ được sử dụng khi chẩn đoán không rõ ràng hoặc nghi ngờ các nguyên nhân lây nhiễm như bệnh phong, bệnh sarcoidosis hoặc bệnh ác tính tiềm ẩn. Sinh thiết mô được xử lý và nghiên cứu dưới kính hiển vi bằng cách sử dụng các vết bẩn khác nhau như hematoxylin và eosin, Fontana Masson, hoặc vết Melanin-A. Các nghiên cứu miễn dịch huỳnh quang trên mẫu vật có thể được thực hiện đối với sự hiện diện của các kháng thể và sự xâm nhập của tế bào lympho vào lớp biểu bì...
- Kính hiển vi điện tử: Phương pháp này không phổ biến trong các cơ sở lâm sàng và bác sĩ nên dựa vào các phát hiện lâm sàng khác. Nghiên cứu bằng kính hiển vi điện tử về tổn thương da cung cấp một cái nhìn sâu sắc về các chi tiết siêu cấu trúc của tổn thương và giúp phân biệt các nguyên nhân gây ra chứng giảm mỡ.
4. Điều trị bớt giảm sắc tố
Bệnh không nguy hiểm, không cần điều trị nhưng ảnh hưởng ít nhiều tới thẩm mỹ. Vì vậy các bệnh nhân có thương tổn như trên thường muốn điều trị để giảm sự khác biệt sắc tố giữa vùng da lành và vùng da bệnh.
Việc quản lý các dát giảm sắc tố phụ thuộc vào sinh lý bệnh cơ bản. Tái tạo sắc tố thành công thường có thể được chẩn đoán kịp thời, loại bỏ các tác nhân, tránh tiếp xúc với ánh nắng mặt trời, sử dụng kem chống nắng và điều trị thích hợp. Việc tái tạo sắc tố có thể không thực hiện được trong các tình trạng bẩm sinh / di truyền (liên quan đến các khuyết tật nhiễm sắc thể). Điều trị bằng liệu pháp giúp đẩy nhanh quá trình tái tạo sắc tố. Tái tạo sắc tố đạt được bằng thuốc, đèn chiếu và thủ thuật phẫu thuật.
Điều trị bằng thuốc:
- Corticosteroid tại chỗ: Corticosteroid liều thấp được sử dụng như thuốc đầu tay trong nhiều tình trạng giảm sắc tố. Chúng được biết là có tác dụng đẩy nhanh quá trình tái tạo sắc tố. Việc sử dụng chúng cùng với đèn chiếu cũng có những kết quả tuyệt vời. Corticosteroid toàn thân hiếm khi được sử dụng để điều trị chứng tăng sắc tố da, ví dụ như trong bệnh bạch biến, để ngăn chặn sự tiến triển nhanh chóng của các tổn thương da.
- Thuốc ức chế calcineurin tại chỗ: Đây là những chất điều hòa miễn dịch tại chỗ (tacrolimus, pimecrolimus), cũng được sử dụng như thuốc đầu tay. Tacrolimus ức chế sự tổng hợp và giải phóng các cytokine tiền viêm, do đó bảo vệ các tế bào hắc tố khỏi tác động của tế bào T và tế bào mast. Trái ngược với steroid tại chỗ, tacrolimus không gây teo da và tạo vân, được ưu tiên dùng để điều trị các tình trạng giảm mỡ trên khuôn mặt.
- Vitamin D: Các tài liệu hiện nay đánh giá rằng vitamin D có liên quan đến sắc tố da. Vitamin D làm tăng quá trình hình thành hắc tố bằng cách tăng hàm lượng tyrosinase trong tế bào hắc tố nhờ tác dụng chống apoptotic.
- Thuốc chống nấm: Thuốc được sử dụng để điều trị bệnh lang ben, có sẵn ở cả dạng bôi và toàn thân. Thuốc bôi thường được sử dụng trong nhiều tuần đến vài tháng; bao gồm dầu gội đầu chứa selen sulfide, thuốc mỡ Ketoconazole 1% hoặc 2%, kẽm pyrithione. Thuốc uống như Fluconazole, Itraconazole được sử dụng trong thời gian điều trị ngắn.
- Thuốc uống Isotretinoin: Thuốc này được sử dụng để điều trị các tình trạng như PMH, trong đó mụn trứng cá do vi khuẩn propionibacterium là nguyên nhân cơ bản.
Quang trị liệu:
- Sử dụng tia cực tím dải hẹp B (NBUVB) và tia cực tím psoralen A (PUVA). NBUVB ưu việt hơn và được ưa chuộng hơn PUVA trong điều trị bệnh bạch biến. PUVA có tác dụng phụ tương đối nhiều hơn vì việc sử dụng psoralen toàn thân. PUVA chống chỉ định ở trẻ em và phụ nữ có thai.
Quy trình phẫu thuật:
- Ghép da tách lớp được thực hiện để điều trị một số tình trạng mất sắc tố khu trú và di truyền.
5. Biến chứng của bớt giảm sắc tố
- Bệnh ác tính: Hầu hết các dát giảm sắc tố thiếu sắc tố melanin trong vùng bị ảnh hưởng, do đó dễ bị tác hại của bức xạ UV lên tế bào sừng và tế bào hắc tố. Điều này khiến họ dễ bị ung thư da hơn so với dân số chung. Bệnh nhân được khuyến cáo hạn chế tiếp xúc với ánh nắng mặt trời và sử dụng kem chống nắng.
- Rối loạn hệ thống: Chẩn đoán nguyên nhân gốc rễ cơ bản là điều quan trọng để điều trị tình trạng bệnh kịp thời và cải thiện sức khỏe tổng thể hơn là chỉ điều trị chứng giảm u mỡ. Ví dụ, sự hiện diện của các đốm lá tro cho thấy khả năng mắc chứng rối loạn thần kinh da (bệnh xơ cứng củ).
- Tác động tâm lý: lo lắng, căng thẳng hoặc trầm cảm có thể ảnh hưởng đến một cá nhân bị tổn thương da giảm sắc tố.
Tóm lại, bớt giảm sắc tố thường xuất hiện khi bạn chào đời hoặc trong trong thời kỳ thơ ấu, vết dát ngày càng rõ, ổn định theo thời gian. Bệnh không nguy hiểm, nhưng nên điều trị để tránh ảnh hưởng tới tính thẩm mỹ.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.