Bài viết của BSCK I Trần Ngọc Thuý Hằng - Bác sĩ Hồi sức - Cấp cứu - Khoa Hồi sức cấp cứu - Bệnh viện Đa khoa Quốc tế Vinmec Central Park
Điều trị chấn thương tủy sống là vấn đề được quan tâm hàng đầu. Hiện tại chưa có phương pháp điều trị nào giúp người bệnh phục hồi hoàn toàn sau các tổn thương tủy sống tủy nhiên nhiều chúng ta có quyền hy vọng khi ngày càng có nhiều nghiên cứu được tiến hành và mang lại các kết quả tích cực liên quan đến thuốc và các phương án phẫu thuật.
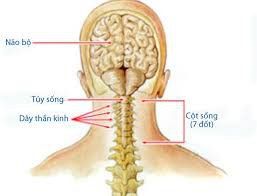
1. Đánh giá bệnh nhân chấn thương tuỷ sống
Tại hiện trường - Đánh giá ban đầu của một bệnh nhân bị chấn thương tại hiện trường tuân theo sơ đồ ưu tiên ABCD: Đường thở, Hô hấp, Tuần hoàn, Tri giác (tình trạng thần kinh). Nếu bệnh nhân bị chấn thương ở đầu, bất tỉnh hoặc lú lẫn, hoặc kêu đau cột sống, yếu và / hoặc mất cảm giác thì nên nghĩ đến có chấn thương cột sống. Cần hết sức lưu ý bất động cột sống để hạn chế tổn thương tủy nhiều hơn. Có thể cố định cột sống bằng nẹp, sử dụng ván vận chuyển.
Tại khoa cấp cứu - tiếp tục ưu tiên đánh giá và ổn định theo sơ đồ ABCD. Cần ưu tiên vấn đề đe dọa tính mạng liên quan đến các chấn thương khác, chẳng hạn như chảy máu, khó thở hoặc tràn khí màng phổi,.... Trong khi duy trì cố định cột sống:
- Các dấu hiệu sinh tồn bao gồm nhịp tim, huyết áp, tình trạng hô hấp và nhiệt độ cần được theo dõi liên tục. Capnography – biểu đồ CO2 có thể cung cấp một phương pháp hữu ích để theo dõi tình trạng hô hấp tại khoa cấp cứu.
- Bệnh nhân bị tổn thương tủy cổ cao có thể thở kém, cần hút đàm nhớt, khai thông đường thở hoặc đặt nội khí quản, thông khí cơ học - khoảng một phần ba số bệnh nhân bị tổn thương tủy cổ cần đặt nội khí quản trong vòng 24 giờ đầu. Đặt nội khí quản theo trình tự nhanh với bất động cột sống là phương pháp được ưu tiên khi cần thiết lập đường thở cấp cứu. Nếu thời gian không phải là vấn đề, đặt nội khí quản qua ống soi thanh quản mềm có thể là một lựa chọn hiệu quả và an toàn hơn.
- Tình trạng thiếu oxy trong tổn thương tủy có thể ảnh hưởng xấu đến kết cục
- thần kinh. Do đó cần theo dõi oxy máu, thực hiện khí máu khi cần thiết.
- Tụt huyết áp có thể xảy ra do mất máu từ những chấn thương khác hoặc do tình trạng ứ máu ở các chi vì thiếu trương lực giao cảm gây ra bởi rối loạn hệ thống thần kinh tự động (sốc thần kinh). Giảm tưới máu kéo dài có thể ảnh hưởng xấu đến tiên lượng. Có thể nâng cao chân, truyền máu – thiếu máu hoặc và bổ sung thuốc vận mạch.
- Cho đến khi loại trừ chấn thương cột sống phải duy trì sự cố định của cổ và cơ thể bằng cách sử dụng đai, nẹp cố định.
- Thăm khám thần kinh nên được hoàn thành càng sớm càng tốt để xác định vị trí và mức độ nghiêm trọng của tổn thương, cả hai đều ảnh hưởng đến tiên lượng và điều trị. Đánh giá tình trạng tri giác và chức năng thần kinh sọ não nên được thực hiện, vì nhiều bệnh nhân TSCI có chấn thương đầu đi kèm.
- Bệnh nhân phải được kiểm tra cầu bàng quang bằng cách sờ ấn hoặc siêu âm. Nên đặt thông tiểu sớm để tránh căng bàng quang.
2. Đánh giá chuyên sâu bằng kiểm tra hình ảnh
Cần kiểm tra hình ảnh khi nghi ngờ có chấn thương tủy, đặt biệt là tủy tủy cổ. Điển hình là chụp cắt lớp vi tính (CT), để khảo sát tổn thương xương. Nếu có sẵn cộng hưởng từ (MRI), nên thực hiện với điều kiện cột sống được cố định. MRI có thể cho biết mức độ tổn thương của tủy sống, vì tủy sống hiếm khi được nhìn thấy rõ bằng cách sử dụng CT scan.
Đánh giá sàng lọc - Trong khi theo truyền thống, tất cả các bệnh nhân chấn thương đều cần phải có phim chụp cột sống cổ đầy đủ trước khi ngưng cố định cột sống, hiện nay - bệnh nhân được phân thành các nhóm nguy cơ cao và thấp dựa trên các quy tắc quyết định lâm sàng. Cần nghi ngờ, xử trí như có chấn thương tủy cho đến khi có bằng chứng ngược lại,
X- quang thường quy - Sau khi thăm khám thần kinh, chụp X quang thường quy cung cấp đánh giá nhanh về sự thẳng hàng, gãy xương, sưng tấy mô mềm và nói chung là phương pháp đầu tiên để đánh giá nghi ngờ chấn thương đốt sống và / hoặc tủy sống. Một bộ hình ảnh X quang cột sống hoàn chỉnh bao gồm các hình chiếu phía trước, bên và há miệng ( đánh giá C1- C2). Hình chiếu xiên có thể cần thiết nếu người ta nghi ngờ tổn thương ở vùng bên. Tất cả các đốt sống cổ và đỉnh của đốt sống T1 nên được khảo sát nếu có thể.
Bệnh nhân có các dấu hiệu, triệu chứng của chấn thương cột sống cổ dù kết quả chụp X quang thường quy bình thường cần được đánh giá lại bằng các phương pháp hình ảnh chuyên sâu hơn.
Những bệnh nhân bị đau ở vùng ngực hoặc vùng thắt lưng, đặc biệt với tình trạng thiếu hụt thần kinh thích hợp, cũng cần chụp X quang thẳng, nghiêng và chếch của cột sống ngực, vùng thắt lưng hoặc cả hai. Những chấn thương cột sống như vậy, đặc biệt là với tình trạng thiếu hụt thần kinh, cũng cần khảo sát bởi hình ảnh chuyên sâu hơn ( CT, MRI)
Chụp cắt lớp vi tính – Các nghiên cứu hồi cứu cho thấy CT xoắn ốc có độ nhạy cao hơn trong phát hiện gãy cột sống so với X quang thông thường; điều này đặc biệt đúng đối với gãy cột sống cổ. Cần chụp CT đầu để phát hiện tổn thương đi kèm.
Tất cả các bất thường khi kiểm tra phim X- quang thường quy hoặc CT đơn giản nên được đánh giá lại với CT khu trú vào vị trí nghi ngờ tổn thương, với các lát cắt nhỏ, 2mm nếu cần. Việc này này rất nhạy trong xác định gãy xương ở cột sống. Vì CT nhạy hơn phim thường, những bệnh nhân nghi ngờ chấn thương cột sống và phim thường bình thường nên tiến hành CT. CT cũng có ưu điểm hơn phim Xquang trong việc đánh giá sự thông thương của ống sống. CT cũng cung cấp một số đánh giá về các mô mềm đốt sống và có lẽ cả tủy sống, nhưng kém hơn so với MRI.
Cộng hưởng từ - Ưu điểm chính của MRI là nó cung cấp hình ảnh chi tiết của tủy sống cũng như các dây chằng cột sống, đĩa đệm và các mô mềm cột sống cao hơn CT và nhạy hơn để phát hiện máu tụ ngoài màng cứng. Tuy nhiên, CT tốt hơn MRI trong việc đánh giá cấu trúc xương. Trong trường hợp không tổn thương dập đứt hoặc xuất huyết nội tủy, MRI không nhạy hoàn toàn với tổn thương tủy trong giai đoạn sớm nhất của TSCI. MRI có những nhược điểm khác: MRI chống chỉ định trong việc đặt máy tạo nhịp tim và các dị vật kim loại, thiết bị hỗ trợ sự sống có thể không tương thích với hiệu suất của MRI và bệnh nhân được bao bọc trong quá trình thực hiện, có thể gây ra một số rủi ro cho việc theo dõi các dấu hiệu quan trọng và để duy trì đường thở. Ở một số trung tâm, không phải lúc nào cũng có sẵn MRI vì các vấn đề về nguồn lực và nhân sự.
Tổn thương tủy sống mà không có bất thường về hình ảnh học ( spinal cord injury without radiographic abnormality - SCIWORA) bắt nguồn từ trước khi sử dụng MRI và được dùng để chỉ những bệnh nhân bị bệnh tủy mà không có bằng chứng của chấn thương đốt sống trên X quang hoặc CT đơn giản. Bởi vì MRI cung cấp hình ảnh tốt hơn của tủy sống, nó có thể phát hiện các tổn thương tồn tại ở đây mặc dù không có bất thường về xương rõ ràng. Tuy nhiên, một số bệnh nhân SCIWORA cũng không có tổn thương phát hiện được trên MRI. Một giải thích phổ biến cho hiện tượng này là biến dạng dây chằng thoáng qua, dẫn đến biến dạng xương cột sống nhẹ, sau đó là hồi phục tự phát. Điều này thường được mô tả ở trẻ em có cơ cạnh sống yếu, dây chằng cột sống đàn hồi và các mô mềm lỏng lẻo, không thể bảo vệ tủy sống khỏi lực, nhưng cũng đã được mô tả ở người lớn. Các cơ chế khác có thể xảy ra đối với SCIWORA bao gồm thoát vị đĩa đệm ẩn do bức xạ, xuất huyết ngoài màng cứng hoặc nội tủy, thuyên tắc sụn sợi từ đĩa đệm đã vỡ vào động mạch thấu kính và bóc tách động mạch chủ sau chấn thương kèm theo nhồi máu tủy sống. MRI giới hạn trong phát hiện những tổn thương này.
3. Điều trị tổn thương tủy cổ
Chăm sóc y tế - Bệnh nhân TSCI cần được chăm sóc y tế tích cực và theo dõi liên tục các dấu hiệu sinh tồn, nhịp tim, oxy động mạch và các dấu hiệu thần kinh trong phòng chăm sóc đặc biệt. Một số biến chứng toàn thân cũng như thần kinh thường gặp trong những ngày và tuần đầu tiên sau TSCI, góp phần quan trọng vào tiên lượng, và có khả năng tránh được hoặc cải thiện bằng can thiệp sớm.
Biến chứng tim mạch - Sốc thần kinh đề cập đến tình trạng hạ huyết áp, thường kèm theo nhịp tim chậm, được cho là do gián đoạn các con đường tự chủ trong tủy sống gây giảm sức cản của mạch máu. Bệnh nhân TSCI cũng có thể bị sốc liên quan đến mất máu và các biến chứng khác. Huyết áp thích hợp được cho là rất quan trọng trong việc duy trì tưới máu đầy đủ cho tủy sống bị tổn thương và hạn chế tổn thương do thiếu máu cục bộ thứ phát. Mặc dù có ít dữ liệu hỗ trợ theo kinh nghiệm, các hướng dẫn hiện khuyến nghị duy trì áp lực động mạch trung bình ít nhất 85 đến 90 mmHg và sử dụng dịch truyền tĩnh mạch (IV), truyền máu và thuốc vận mạch khi cần thiết. Duy trì huyết áp trong mổ cũng rất quan trọng.
Bệnh nhân bị đa chấn thương thường được truyền một lượng lớn dịch truyền tĩnh mạch vì nhiều lý do khác nhau. Việc dư thừa dịch làm nặng thêm tình trạng phù nề và chèn ép tủy. Do đó, việc truyền dịch, lượng nước tiểu và mức điện giải phải được theo dõi cẩn thận.
Nhịp tim chậm có thể yêu cầu tạo nhịp bên ngoài hoặc sử dụng atropine. Biến chứng này thường xảy ra ở những tổn thương nặng, cao ở cổ tử cung (C1 đến C5) trong hai tuần đầu sau TSCI.
Rối loạn phản xạ tự động thường là một biến chứng muộn hơn của TSCI nhưng có thể xuất hiện trong giai đoạn người bệnh nằm viện, cần xử trí cấp tính. Hiện tượng này được đặc trưng bởi cơn tăng huyết áp kịch phát từng đợt kèm theo nhức đầu, nhịp tim chậm, đỏ bừng và vã mồ hôi.
Biến chứng hô hấp - Biến chứng phổi, bao gồm suy hô hấp, phù phổi, viêm phổi và thuyên tắc phổi, là loại biến chứng thường gặp nhất trong quá trình nhập viện cấp sau TSCI và góp phần cơ bản vào tỷ lệ mắc và tử vong sớm. Tỷ lệ các biến chứng này cao nhất với tổn thương tủy cổ cao (lên đến 84%), nhưng cũng phổ biến với tổn thương tủy ngực (65%).
Sự suy yếu của cơ hoành và cơ thành ngực dẫn đến suy giảm khả năng bài tiết, ho không hiệu quả, xẹp phổi và giảm thông khí.
Các dấu hiệu dự đoán suy hô hấp như tăng nhịp thở, pCO2 tăng hoặc pO2 giảm, cho thấy cần phải đặt nội khí quản khẩn cấp và thông khí với hỗ trợ áp lực dương. Xử trí đường thở có thể khó khăn ở bệnh nhân chấn thương cột sống cổ vì bất động và các chấn thương ở mặt, đầu hoặc cổ kèm theo.
Mở khí quản được thực hiện trong vòng 7 đến 10 ngày, trừ trường hợp sắp rút nội khí quản. Những bệnh nhân bị tổn thương tủy cổ thường nghiêm trọng hơn, đặc biệt có khả năng yêu cầu mở khí quản.
Với mục tiêu ngăn ngừa xẹp phổi và viêm phổi, nên tiến hành vật lý trị liệu lồng ngực càng sớm càng tốt; bệnh nhân cũng có thể phải hút đàm nhớt thường xuyên.
Huyết khối tĩnh mạch và thuyên tắc phổi - Huyết khối tĩnh mạch sâu ( Deep venous thrombosis - DVT) là một biến chứng thường gặp của TSCI, xảy ra ở 50 đến 100 phần trăm bệnh nhân không được điều trị, với tỷ lệ mắc bệnh cao nhất trong khoảng từ 72 giờ đến 14 ngày. Vị trí tổn thương và mức độ nghiêm trọng của TSCI rõ ràng không có tác động đến rủi ro đối với DVT; tất cả bệnh nhân nên được điều trị dự phòng thuyên tắc.
Các biến chứng y tế khác
- Kiểm soát đau - Sau chấn thương cột sống, bệnh nhân cần được kiểm soát đau. Khi sử dụng thuốc phiện có đặc tính an thần tiềm tàng, nhu cầu kiểm soát cơn đau phải được cân bằng với đánh giá lâm sàng liên tục, đặc biệt ở những bệnh nhân đồng thời bị chấn thương đầu. Đau thường được cải thiện bằng cố định bên ngoài hoặc phẫu thuật chỉnh hình và cố định cột sống.
- Loét do tì đè - thường gặp nhất ở mông và gót chân và có thể phát triển nhanh chóng (trong vòng vài giờ) ở những bệnh nhân bất động. Chỉ nên sử dụng ván cố định để vận chuyển bệnh nhân có khả năng bị chấn thương cột sống không ổn định và ngưng sử dụng càng sớm càng tốt. Sau khi ổn định cột sống, bệnh nhân nên được xoay người sang bên (xoay tròn) sau mỗi hai đến ba giờ để tránh các vết loét do tì đè. Giường xoay được thiết kế cho bệnh nhân bị tổn thương tủy sống nên được sử dụng tạm thời, nếu có.
- Thông tiểu - Ban đầu, phải sử dụng ống thông tiểu lưu để tránh căng phồng bàng quang. Ba hoặc bốn ngày sau khi bị thương, nên thay thông tiểu rút, vì điều này làm giảm tỷ lệ nhiễm trùng bàng quang. Đánh giá tiết niệu với theo dõi thường xuyên được khuyến cáo cho tất cả bệnh nhân sau TSCI.
- Loét do stress đường tiêu hóa - Bệnh nhân có TSCI, đặc biệt là tổn thương tủy cổ có nguy cơ cao bị loét do stress. Dự phòng bằng thuốc ức chế bơm proton được khuyến cáo khi nhập viện trong bốn tuần.
- Liệt ruột - Nhu động ruột có thể mất trong vài ngày đến vài tuần sau khi TSCI. Cần theo dõi nhu động ruột và sự trống của ruột. Tạm nhịn ă hoặc uống cho đến khi có nhu động ruột trở lại
- Kiểm soát thân nhiệt - Bệnh nhân bị tổn thương tủy sống cổ có thể mất kiểm soát vận mạch và không thể đổ mồ hôi vùng thấp hơn vị trí tổn thương. Nhiệt độ cơ thể có thể thay đổi theo môi trường và cần được duy trì.
- Phục hồi chức năng - vật lý trị liệu nên được bắt đầu sớm. Việc tư vấn tâm lý cũng nên thực hiện cho bệnh nhân và thân nhân càng sớm càng tốt.
Glucocorticoids - Methylprednisolone là phương pháp điều trị duy nhất đã được đề xuất trong các thử nghiệm lâm sàng để cải thiện kết quả thần kinh ở bệnh nhân TSCI cấp tính, không thuyên giảm. Tuy nhiên, bằng chứng còn hạn chế và việc sử dụng nó vẫn còn đang tranh luận.
Hiệu quả - Bằng chứng về hiệu quả của glucocorticoid trong TSCI cấp tính còn hạn chế và đối với nhiều người là không thuyết phục. Trong các thí nghiệm trên động vật, sử dụng glucocorticoid sau chấn thương tủy sống làm giảm phù nề, ngăn ngừa sự suy giảm kali nội bào và cải thiện sự phục hồi thần kinh. Kết quả tốt nhất được quan sát khi sử dụng trong vòng tám giờ đầu tiên sau khi bị thương. Một số tác giả cho rằng tác dụng chính của methylprednisolone đối với sự phục hồi tủy sống là ức chế quá trình peroxy hóa lipid, và việc dùng steroid muộn có thể ít ảnh hưởng đến quá trình peroxy hóa lipid và cản trở quá trình tái tạo.
Hướng dẫn thực hành - Năm 2013, dựa trên các bằng chứng sẵn có, Hiệp hội Bác sĩ phẫu thuật Thần kinh Hoa Kỳ và Đại hội Bác sĩ phẫu thuật thần kinh đã tuyên bố rằng việc sử dụng glucocorticoid trong chấn thương tủy sống cấp tính là không được khuyến khích. Tuyên bố lập trường của Hiệp hội Bác sĩ Cấp cứu Canada, được xác nhận bởi Học viện Y học Cấp cứu Hoa Kỳ, đồng tình rằng điều trị bằng glucocorticoid là một lựa chọn điều trị chứ không phải là một tiêu chuẩn điều trị. Tương tự như vậy, một Hiệp hội về Y học Cột sống đã kết luận rằng "không có bằng chứng lâm sàng nào chắc chắn khuyến nghị" việc sử dụng liệu pháp steroid
Chống chỉ định - Methylprednisolone có liên quan đến việc tăng tỷ lệ tử vong ở bệnh nhân chấn thương sọ não từ trung bình đến nặng (TBI trauma brain injury) và không nên dùng cho bệnh nhân TSCI và liên quan đến TBI từ trung bình đến nặng.
Có rất ít dữ liệu về việc sử dụng methylprednisolone với các tổn thương xuyên thấu. Tuy nhiên, các nghiên cứu hồi cứu cho thấy tỷ lệ biến chứng cao hơn và không có bằng chứng về lợi ích. Hầu hết các bác sĩ lâm sàng không sử dụng glucocorticoid cho tổn thương tủy sống xuyên thấu.
Giải chèn ép và cố định - Hiện chưa có tiêu chuẩn nào liên quan đến vai trò, thời gian và phương pháp giải áp cột sống trong chấn thương tủy sống cấp tính. Các lựa chọn bao gồm nắn chỉnh kín với lực kéo và phẫu thuật hở.
Điều trị bảo tồn nắn chỉnh kín với lực kéo: trường hợp gãy trượt một phần cột sống cổ, nắn chỉnh kín là một lựa chọn điều trị. Trường hợp gãy cột sống ngực và lưng không đáp ứng với điều trị này. Biện pháp này có thể hạn chế can thiệp phẫu thuật và thúc đẩy cải thiện thần kinh trong một số trường hợp. Ban đầu một số báo cáo nêu rằng phương pháp này có thể liên quan đến rách đĩa đệm và / hoặc thoát vị liên quan có khả năng làm nặng thêm tổn thương thần kinh. Tuy nhiên, các báo cáo gần đây và một tổng quan tài liệu hệ thống cho thấy rằng đây không phải là mối quan tâm nghiêm trọng. Trong một loạt 82 bệnh nhân bị chấn thương trượt cột sống cổ, tỷ lệ nắn chỉnh kín sớm đạt được là 98%, chỉ thất bại ở hai bệnh nhân yêu cầu phẫu thuật hở. Thời gian trung bình để đạt được hiệu quả là hai giờ. Thoát vị và rách đĩa đệm đã được ghi nhận trong 46% trường hợp chụp cộng hưởng từ sau thủ thuật (MRI), nhưng những điều này không ảnh hưởng đến kết quả thần kinh.
Phẫu thuật - Các mục tiêu của can thiệp phẫu thuật trong TSCI bao gồm giảm trật khớp cũng như giải chèn ép các yếu tố thần kinh và ổn định cột sống. Không có hướng dẫn dựa trên bằng chứng liên quan đến chỉ định hoặc thời gian phẫu thuật trong TSCI. Nhìn chung, việc xử trí cụ thể các chấn thương cột sống cổ, ngực, thắt lưng và cột sống phụ thuộc phần lớn vào kinh nghiệm cá nhân của bác sĩ phẫu thuật và các chỉ tiêu thực hành tại trung tâm của họ.
Chỉ định phẫu thuật cột sống cổ bao gồm chèn ép dây thần kinh đáng kể với các thiếu hụt thần kinh, đặc biệt là những trường hợp tiến triển hoặc không điều trị được hoặc không đáp ứng với điều trị bảo tồn, gãy hoặc trật khớp đốt sống không ổn định. Những bệnh nhân còn nguyên vẹn thần kinh được điều trị bảo tồn trừ khi có mất vững cột sống. Hầu hết các vết thương xuyên thấu đều cần thăm dò bằng phẫu thuật để đảm bảo rằng không có dị vật nằm trong mô, đồng thời cũng phải làm sạch vết thương để tránh nhiễm trùng.
Việc xác định chỉ định phẫu thuật cho gãy xương thắt lưng kín có phần thử thách hơn, một phần do khó xác định sự mất vững của cột sống trong những tổn thương này. Phân loại dựa trên giải phẫu của Denis dựa trên mô hình ba cột về sự ổn định cột sống có phần hạn chế về lâm sàng, vì nó không phù hợp rõ ràng với tất cả các loại gãy xương. Điểm số mức độ nghiêm trọng của chấn thương vùng thắt lưng đã được đề xuất như một phương án thay thế và sử dụng hệ thống tính điểm gồm ba biến số: hình thái chấn thương, tính toàn vẹn của phức hợp dây chằng chéo sau và tình trạng thần kinh của bệnh nhân . Tổng điểm dưới bốn cho thấy một chấn thương không cần phẫu thuật; hơn bốn, một chấn thương cần phẫu thuật; và bốn, một chấn thương có thể phẫu thuật theo quyết định của bác sĩ phẫu thuật.
Thời điểm can thiệp phẫu thuật chưa được xác định và vẫn còn nhiều tranh cãi. Trên động vật và một số nghiên cứu lâm sàng cho thấy rằng việc giảm chèn ép tủy sống sớm (trong vòng tám giờ) dẫn đến kết quả tốt hơn về thần kinh. Tuy nhiên, các báo cáo lâm sàng cũ cho rằng phẫu thuật sớm dẫn đến gia tăng các biến chứng y khoa và kết cục kém hơn về thần kinh, có lẽ do tính dễ bị tổn thương của tủy trong thời điểm tổn thương cấp. Nhiều nghiên cứu hiện đại hơn cho thấy rằng tỷ lệ biến chứng y tế thực sự thấp hơn ở những bệnh nhân được phẫu thuật sớm, điều này cho phép vận động sớm hơn và giảm thời gian nằm viện và chăm sóc đặc biệt.
Vai trò của phẫu thuật sớm với TSCI hoàn toàn (ASIA độ A) đang được tranh luận do tiên lượng xấu tổng thể của những bệnh nhân này. Trong khi nhiều bác sĩ thực hiện phẫu thuật để ổn định cột sống, hầu hết đều hoãn phẫu thuật đến một khung thời gian trì hoãn hơn. Tuy nhiên, nhiều loạt bài cho thấy chỉ một tỷ lệ nhỏ trong số những bệnh nhân này có cải thiện, và những lợi ích tiềm năng đối với phẫu thuật giải áp ở nhóm này có thể được tối ưu hóa bằng cách phẫu thuật sớm hơn là muộn.
Trong một cuộc khảo sát năm 2010 về các bác sĩ phẫu thuật cột sống, phần lớn (> 80% trong số 971 người được hỏi) cho biết họ thích phẫu thuật giải chèn ép cột sống trong vòng 24 giờ đối với TSCI. Khoảng thời gian ngắn hơn (trong vòng 6 đến 12 giờ) được đa số bác sĩ phẫu thuật lựa chọn đối với một số tổn thương nhất định, bao gồm TSCI cổ không hoàn toàn. Một báo cáo năm 2011 của một hội đồng chuyên gia đã đồng tình với cách tiếp cận này.
4. Tiên lượng ở bệnh nhân tổn thương tủy cổ
Tỷ lệ tử vong sớm sau khi nhập viện TSCI dao động từ 4 đến 20 phần trăm. Tuổi của bệnh nhân, mức độ tổn thương tủy sống và mức độ thần kinh của bệnh nhân dự đoán khả năng sống sót. Các chấn thương toàn thân nặng, chấn thương sọ não (TBI), và các bệnh lý đi kèm cũng làm tăng tỷ lệ tử vong. So với chấn thương tủy sống ở ngực hoặc đoạn thấp hơn, bệnh nhân bị chấn thương từ C1 đến C3 có nguy cơ tử vong cao gấp 6,6 lần, chấn thương từ C4 đến C5 tăng nguy cơ gấp 2,5 lần và từ C6 đến C8 tăng 1,5 lần nguy cơ. Những người sống sót sau TSCI cũng ghi nhận bị giảm tuổi thọ.
Tỷ lệ cải thiện điểm vận động cũng liên quan đến mức độ nghiêm trọng và vị trí thương tổn ban đầu. Mức độ cải thiện lớn nhất được thấy ở những người bệnh có tổn thương tủy không hoàn toàn và cả ở những người không có bệnh đi kèm hoặc biến chứng y tế đáng kể, chẳng hạn như nhiễm trùng. Hầu hết sự phục hồi ở những bệnh nhân có TSCI không hoàn toàn diễn ra trong sáu tháng đầu.
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.