Bài viết bởi Bác sĩ Nguyễn Thị Hoài Nam - Khoa Gây mê phẫu thuật, Bệnh viện Đa khoa Quốc tế Vinmec Central Park
Dữ liệu hiện tại chỉ đủ để tạo ra một giả thuyết rằng một phương pháp gây mê trong phẫu thuật ung thư nguyên phát có thể ảnh hưởng đến tái phát hoặc di căn, nhưng mối liên hệ nhân quả chỉ có thể được chứng minh bằng các thử nghiệm lâm sàng, ngẫu nhiên, tiền cứu.
1. Tóm tắt
Ung thư là nguyên nhân hàng đầu gây bệnh tật và tử vong trên toàn thế giới và tỷ lệ mắc bệnh đang gia tăng. Tử vong thường do tái phát hoặc di căn. Phẫu thuật cắt u nguyên phát là phương pháp điều trị chính, nhưng điều này lại liên quan đến sự gieo rắc vô tình của các tế bào tân sinh vào máu và hệ bạch huyết. Số phận của các tế bào gieo rắc phụ thuộc vào sự cân bằng của các yếu tố chu phẫu thúc đẩy sự phát triển và tăng trưởng của khối u (bao gồm phẫu thuật mỗi lần, nhiều loại thuốc gây mê, đau cấp sau mổ và giảm đau opioid) cùng với tình trạng miễn dịch chu phẫu của bệnh nhân.
Bằng chứng có sẵn từ nuôi cấy tế bào thực nghiệm và dữ liệu động vật sống về các yếu tố này được tóm tắt, cùng với bằng chứng lâm sàng từ các nghiên cứu hồi cứu. Kết hợp lại với nhau, dữ liệu hiện tại chỉ đủ để tạo ra một giả thuyết rằng một phương pháp gây mê trong phẫu thuật ung thư nguyên phát có thể ảnh hưởng đến tái phát hoặc di căn, nhưng mối liên hệ nhân quả chỉ có thể được chứng minh bằng các thử nghiệm lâm sàng, ngẫu nhiên, tiền cứu. Nhiều nghiên cứu đang tiếp tục, nhưng kết quả cuối cùng có thể không thu được trong 5 năm tới hoặc lâu hơn. Trong khi đó, không có bằng chứng chắc chắn để hỗ trợ thay đổi phương pháp gây mê ở bệnh nhân ung thư, trong khi chờ kết quả của các thử nghiệm lâm sàng đang diễn ra.
2. Đặt vấn đề
Mặc dù có tiến bộ đáng kể trong điều trị ung thư, đây vẫn là nguyên nhân chính gây bệnh tật và tử vong. Trong năm 2008, 12,7 triệu ca ung thư mới được chẩn đoán trên toàn thế giới, với 7,6 triệu ca tử vong liên quan đến ung thư trong giai đoạn đó. Tại Hoa Kỳ, ước tính có 1500 người chết vì ung thư mỗi ngày, trong khi ở Anh, hơn một phần ba số người sẽ phát triển một số dạng ung thư nào đó trong suốt cuộc đời của họ. Tỷ lệ mắc ung thư tiếp tục tăng, do đó, các bác sĩ gây mê đang phải đối mặt với thách thức quản lý bệnh nhân ung thư với tần suất ngày càng tăng.
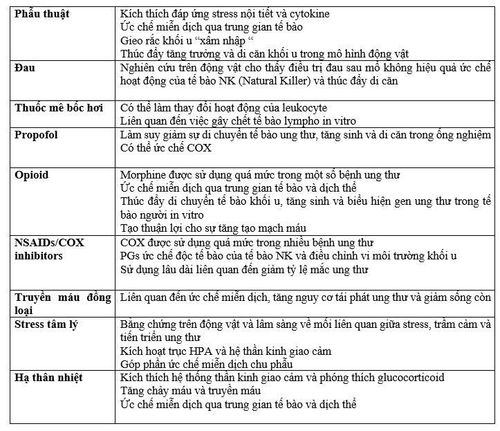
Trong nhiều bệnh ung thư, phẫu thuật cắt bỏ rộng rãi và cắt u nguyên phát là phương pháp điều trị chính, tuy nhiên, tái phát di căn thường phổ biến. Ghi nhận gần đây cho thấy rằng một số yếu tố chu phẫu có thể ảnh hưởng trực tiếp đến các tế bào ung thư và cũng ảnh hưởng đến miễn dịch qua trung gian tế bào, do đó có khả năng thúc đẩy sự phát triển của di căn (Bảng 1)
Ở đây chúng tôi xem lại tài liệu về giả thuyết rằng các phương pháp gây mê và giảm đau trong phẫu thuật ung thư nguyên phát ảnh hưởng đến kết quả lâu dài, giải thích về sinh học của các tế bào ung thư và các yếu tố chu phẫu có thể ảnh hưởng đến sự di căn, bao gồm cả dữ liệu lâm sàng có sẵn. Tài liệu trong tổng quan này được lấy từ các tìm kiếm của PubMed & cho đến tháng 8 năm 2012. Kết quả bao gồm tất cả các ngôn ngữ.
3. Sinh học tế bào ung thư và di căn
Di căn là một quá trình phức tạp, khởi đầu được báo trước bởi sự tách rời các tế bào di căn từ khối u nguyên phát và cuối cùng biểu hiện bằng sự tăng sinh khối u trong một cơ quan xa. Thiết lập một nguồn cung cấp máu độc lập (tân tạo mạch máu) và trốn tránh hàng rào miễn dịch của vật chủ là quá trình cần thiết để phát triển khối u thành công. Kết quả của quá trình di căn phụ thuộc vào vô số tương tác giữa hệ miễn dịch của vật chủ và xu hướng di căn của khối u. Các tế bào u là kết quả từ một tế bào đơn trải qua nhiều chu kỳ phân chia và đột biến. Tế bào bị đột biến này "không ổn định về gene", khiến nó dễ mắc phải thêm các đột biến.
Tế bào u trở thành khó chữa với tín hiệu thông thường điều chỉnh sự phân chia tế bào và tăng sinh tế bào không kiểm soát xảy ra sau đó. Sự tân tạo mạch máu rộng lớn phải xảy ra để đáp ứng nhu cầu ngày càng tăng của khối u đang phát triển. Hơn nữa, các khối u có thể không sống được khi đường kính trên 2mm mà không có tân sinh mạch máu. Quá trình tân sinh mạch máu được kích thích bằng cách phóng thích các yếu tố tiền tân sinh mạch từ khối u, bao gồm yếu tố tăng trưởng nội mô mạch máu (VEGF) và Prostaglandin E2.
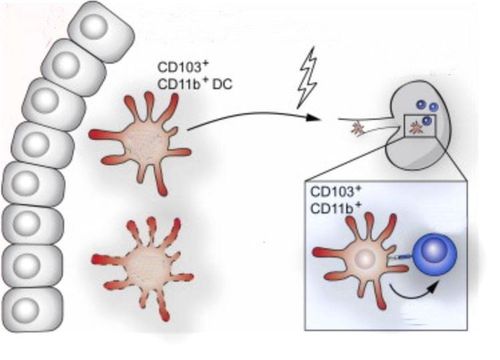
Sau khi thành lập mạng lưới mao mạch mới này, một tập hợp các tế bào tách ra khỏi khối u nguyên phát và xâm lấn vào các mô xung quanh. Sự thâm nhập vào màng đáy biểu thị sự chuyển đổi từ ung thư biểu mô lành tính tại chỗ sang khối u ác tính xâm lấn. Các tế bào ung thư xâm nhập vào hệ tuần hoàn bằng cách xuyên qua các thành mạch mỏng, bao gồm cả bạch huyết. Phần lớn tế bào ung thư xâm lấn bị phá hủy bởi hệ miễn dịch, với 0,1% tế bào có thể tồn tại sau 24 giờ. Một nhóm đại thực bào chuyên biệt, CD11b +, nhận ra các tế bào ung thư vú di căn và hỗ trợ sự tiến triển của chúng. Các tế bào ung thư sống sót di chuyển đến giường mao mạch của một cơ quan xa nơi chúng tiếp tục sinh sôi trong thành mạch và sau đó trong nhu mô của cơ quan.
4. Ung thư và hệ miễn dịch
Miễn dịch qua trung gian tế bào tạo thành hàng rào bảo vệ chính chống lại sự xâm lấn của các tế bào u và thành phần chính của nó gồm tế bào giết tự nhiên (NK), tế bào T gây độc tế bào, tế bào đơn nhân và tế bào đuôi gai. NK là tế bào lympho hạt, lớn, gây độc tế bào nhận biết tế bào u một cách tự nhiên, không có sự nhạy cảm trước đó và gây ly giải. Có mối liên quan giữa suy giảm hoạt động tế bào NK do stress với thúc đẩy tăng trưởng khối u vú và di căn ở chuột và bệnh nhân có lượng tế bào giết tự nhiên NK thấp với tăng nguy cơ phát triển ung thư, hoặc di căn sau phẫu thuật ung thư. Mặc dù miễn dịch nguyên vẹn, một số tế bào u trốn tránh hàng rào bảo vệ của vật chủ và tiếp tục phát triển. Trạng thái viêm gây ra bởi khối u đang phát triển có lợi cho việc dẫn thêm các tế bào miễn dịch vào 'môi trường vi mô' của nó. Các tế bào miễn dịch được thêm vào có thể không biểu hiện phản ứng bảo vệ bình thường dẫn đến loại bỏ tế bào khối u.
Sự phóng thích các cytokine tiền viêm bởi các tế bào miễn dịch này và bởi chính khối u có thể giúp cân bằng sự tiến triển của khối u. Hệ thống miễn dịch được điều hòa bởi nhiều loại cytokine, trong đó một số có liên quan đến việc thúc đẩy ung thư, trong khi số khác chống lại. Lôi kéo hệ miễn dịch để tạo ra phản ứng tăng cường chống khối u có thể được sử dụng như một liệu pháp điều trị ung thư bổ trợ. Ví dụ các tế bào T NK tái tổ hợp đã đưa ra tiềm năng trị liệu. Lợi ích sống còn đầy hứa hẹn đã được quan sát khi chuột được điều trị bằng phương pháp 'kích thích miễn dịch' chu phẫu.
Lược dịch theo A ́. Heaney1 and D. J. Buggy, “Can anaesthetic and analgesic techniques affect cancer recurrence or metastasis?”, British Journal of Anaesthesia 109 (S1): i17–i28 (2012) doi:10.1093/bja/aes421
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.