Máu cuống rốn là một nguồn tế bào gốc rất quý giá và có nhiều ứng dụng trong điều trị. Đặc biệt, đây có thể coi là một phương pháp hiệu quả trong việc điều trị một số bệnh hiểm nghèo cho trẻ và người thân. Do đó, quá trình cấy ghép máu cuống rốn đang dần phát triển mạnh mẽ hơn. Cũng bởi vì thế, việc lấy và lưu trữ máu cuống rốn đang dần được phổ biến rộng rãi.
Bài viết này được viết dưới sự hướng dẫn chuyên môn của TS Nguyễn Văn Tình, CN. Đỗ Hoàng Việt Tùng, TS. Lý Thị Thanh Hà và TS. Ngô Anh Tiến tại Ngân hàng Mô Vinmec.
1. Bối cảnh về ngành cấy ghép máu cuống rốn (MCR)
Những thuận lợi, thách thức và cột mốc quan trọng trong lĩnh vực cấy ghép máu cuống rốn (MCR) đã được các chuyên gia tổng hợp trên một tạp chí y khoa vào ngày 16/06/2020.
Đầu tiên, bài viết nhấn mạnh các lợi thế của máu cuống rốn trong cấy ghép tế bào gốc tạo máu. Các lợi thế này bao gồm sự sẵn có, khả năng ứng dụng cao ngay cả khi không hoàn toàn hòa hợp về chỉ số kháng nguyên bạch cầu người, giảm nguy cơ mắc bệnh ghép chống chủ cấp tính và mãn tính, hạn chế nguy cơ lây nhiễm bệnh truyền nhiễm, cải thiện tình trạng sức khỏe và giảm nguy cơ tái phát bệnh bạch cầu ở những đối tượng có nguy cơ cao.
Tuy nhiên, một số hạn chế cũng được đề cập, ví dụ như nguồn cung hạn chế, thời gian tái thiết hệ miễn dịch kéo dài và chi phí ghép cao. Khoảng 40 năm trước, một nhà khoa học đã phát hiện rằng máu cuống rốn, vốn thường bị loại bỏ sau sinh lại rất giàu tế bào gốc và tế bào tiền thân tạo máu.
Nghiên cứu cũng chứng minh rằng các tế bào này có khả năng tăng sinh mạnh mẽ hơn và loại máu này cũng có nhiều tế bào gốc hơn so với tủy xương của người trưởng thành. Qua đó, nhận định về việc nguồn tế bào trẻ hơn thường mang lại hiệu quả cao hơn đã được củng cố.
Nhóm nghiên cứu tại một trung tâm máu lớn đã phát triển các kỹ thuật thu thập và bảo quản máu cuống rốn nhằm sử dụng nguồn này thay thế tủy xương trong cấy ghép tế bào gốc tạo máu.
Ca cấy ghép đầu tiên sử dụng máu cuống rốn từ người cho có chỉ số kháng nguyên bạch cầu người phù hợp đã được thực hiện thành công vào năm 1988 khi chữa trị cho một bệnh nhi mắc hội chứng Fanconi.
Các ca cấy ghép tiếp theo giữa những người bệnh có cùng huyết thống cho thấy, tỷ lệ ghép chống chủ cấp tính giảm đáng kể, từ đó dẫn đến giả thuyết rằng máu cuống rốn có thể thay thế tủy xương làm nguồn tế bào gốc mà không cần hoàn toàn hòa hợp về chỉ số kháng nguyên bạch cầu người. Vào năm 1991, ngân hàng máu cuống rốn từ người hiến không cùng huyết thống đầu tiên được thiết lập tại Mỹ, từ đó đánh dấu bước tiến lớn trong lĩnh vực này.
Báo cáo y tế hàng năm cho thấy, máu cuống rốn được bảo quản lạnh trong ngân hàng vẫn có thể sử dụng lâu dài để cấy ghép tủy và lympho. Đặc biệt, việc không cần hoàn toàn trùng khớp kháng nguyên bạch cầu giữa người cho và người nhận giúp giảm nguy cơ biến chứng mà vẫn đảm bảo hiệu quả điều trị.
2. Tiềm năng phát triển
Trong suốt 10 năm qua, hàng trăm ngân hàng máu cuống rốn cộng đồng và tư nhân đã được thành lập trên khắp thế giới. Theo số liệu mới nhất, hiện có khoảng 800.000 đơn vị máu cuống rốn được lưu trữ tại các ngân hàng cộng đồng.
Đáng chú ý, liều lượng tế bào của một đơn vị máu cuống rốn, được xác định dựa trên số lượng trước khi bảo quản lạnh sẽ đóng vai trò quan trọng trong sự thành công của quá trình cấy ghép. Liều tối thiểu được thiết lập ở mức 25 triệu tế bào/kg, giúp đảm bảo hiệu quả điều trị, đặc biệt đối với bệnh nhi mắc các khối u lành tính và ác tính.
Năm 2005, các nhà nghiên cứu đã khám phá rằng việc sử dụng đồng thời hai đơn vị máu cuống rốn trong một ca ghép có thể tăng cường hiệu quả. Trong đó, chỉ có một đơn vị thực sự tham gia vào quá trình ghép, còn đơn vị kia hỗ trợ cải thiện kết quả điều trị.
Các phương pháp nhằm gia tăng số lượng tế bào máu cuống rốn trước khi cấy ghép đã được nghiên cứu và đạt những tiến bộ đáng kể, trong đó việc sử dụng tế bào tăng sinh trong môi trường đặc biệt đã mang lại những kết quả đầy hứa hẹn.
Những cải tiến này tạo cơ hội sử dụng hiệu quả hơn các đơn vị máu cuống rốn lưu trữ tại ngân hàng cộng đồng, rút ngắn thời gian điều trị, giảm thời gian nằm viện và cải thiện kết quả tổng thể. Dù quá trình cấy ghép có thể kéo dài và tiềm ẩn nguy cơ tử vong, lợi ích vượt trội từ việc giảm tỷ lệ ghép chống chủ và ngăn ngừa tái phát ung thư máu vẫn giúp máu cuống rốn trở thành lựa chọn ưu việt.
Cấy ghép loại máu này cũng mang lại lợi ích rõ rệt cho bệnh nhân cao tuổi mắc ung thư máu, giúp duy trì hiệu quả điều trị mà không làm tăng biến chứng ghép chống chủ. Đối với trẻ sơ sinh và trẻ nhỏ, đây là nguồn ghép lý tưởng nhờ liều lượng tế bào cao và quy trình nhanh chóng. Ngoài ra, vì là nguồn sẵn có, loại máu này trở thành giải pháp hiệu quả cho trẻ mắc rối loạn di truyền hoặc suy giảm miễn dịch cần được can thiệp sớm.
Theo dữ liệu ghi nhận, việc sàng lọc sơ sinh đã cứu sống hoặc cải thiện sức khỏe của hàng ngàn trẻ mắc các rối loạn có thể điều trị nếu được phát hiện sớm. Loại máu này cũng đóng vai trò quan trọng trong các liệu pháp gen và là nguồn tế bào gốc tiềm năng cho nhiều bệnh lý, từ bệnh hồng cầu hình lưỡi liềm đến các rối loạn miễn dịch, xơ nang, suy giáp bẩm sinh, tăng sản tuyến thượng thận bẩm sinh hay thiếu men G6PD gây tan máu vàng da.
Trong vòng 72 giờ sau sinh, trẻ sẽ được lấy mẫu máu gót chân hoặc máu tĩnh mạch để thực hiện các xét nghiệm sàng lọc. Có hai phương pháp sàng lọc chính: Sàng lọc bằng xét nghiệm sinh hóa và sàng lọc thông qua phân tích gen.
Danh mục các bệnh được sàng lọc sơ sinh được xây dựng dựa trên các khuyến nghị quốc tế và sự đánh giá của đội ngũ chuyên môn tại các bệnh viện. Những bệnh di truyền phổ biến có thể mang lại tiên lượng tốt nếu được chẩn đoán sớm sẽ được ưu tiên điều trị hơn. Đồng thời, danh mục này có thể mở rộng dựa trên tiền sử gia đình của trẻ. Điều này cũng làm tăng nhu cầu sử dụng máu cuống rốn như một nguồn hiến tặng phục vụ cấy ghép.
Đối với một số bệnh lý di truyền, việc thu thập máu cuống rốn tự thân trở thành một nguồn cung cấp tế bào gốc tạo máu vô cùng lý tưởng, vừa không xâm lấn vừa phù hợp với công nghệ hiện đại. Trong trường hợp bệnh hồng cầu hình lưỡi liềm, việc duy trì biểu hiện gen gamma là một chiến lược liệu pháp gen mới. Vì lý do này máu cuống rốn - nơi gen gamma vẫn hoạt động đã trở thành nguồn tế bào gốc hiệu quả.
Trong 3-5 năm gần đây, việc sử dụng các mẫu máu cuống rốn từ những người hiến tặng có mức độ tương đồng phù hợp đã được xem như một giải pháp tiềm năng. Tuy nhiên, phương pháp này vẫn tồn tại hạn chế bao gồm nguy cơ tái phát ung thư máu ở một số bệnh nhân và hiện tượng đào thải ở người mắc bệnh di truyền, do đó không phải là giải pháp tối ưu.
Các ngân hàng cũng đã phát triển chuyên môn cao trong việc sản xuất các sản phẩm tế bào theo tiêu chuẩn GMP. Họ xây dựng cơ sở hạ tầng từ việc tuyển chọn người hiến tặng, thu thập mẫu máu và mô sau sinh, đánh giá mức độ phù hợp, bảo quản lạnh, vận chuyển và rã đông các mẫu đạt tiêu chuẩn để cấy ghép.
Ngoài ra, việc lưu trữ mô sau sinh còn được ứng dụng để sản xuất các liệu pháp tế bào cho y học tái tạo. Một số liệu pháp miễn dịch tiên tiến như CAR-NK và tế bào T gây độc đã được phát triển và đang trong quá trình thương mại hóa. Đồng thời, các tế bào bạch cầu đơn nhân CD14 từ máu cuống rốn đang được thử nghiệm lâm sàng để điều trị bệnh thiếu oxy máu và thâm hụt myelin.
Loại máu này cũng được nghiên cứu như một liệu pháp tiềm năng cho trẻ em mắc rối loạn phổ tự kỷ – một tình trạng nghiêm trọng với tỷ lệ gia tăng đáng kể theo thời gian. Ngoài ra, các mô cuống rốn và nhau thai, nguồn tế bào gốc trung mô dồi dào, đang được thử nghiệm trong điều trị nhiều bệnh lý, bao gồm cả biến chứng do COVID-19. Vì vậy, các cặp vợ chồng chuẩn bị chào đón con không nên bỏ qua cơ hội lưu trữ máu cuống rốn và các mô liên quan sau sinh.
Ngành công nghiệp máu cuống rốn không chỉ tiên phong trong lĩnh vực trị liệu tế bào tuân thủ pháp luật mà còn là đòn bẩy thúc đẩy những tiến bộ y học quan trọng, mở ra nhiều cơ hội điều trị đầy triển vọng.
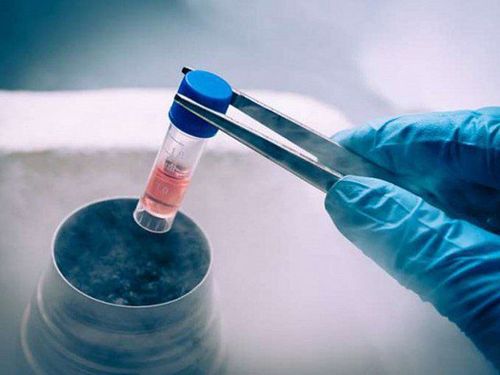
3. Lưu trữ tế bào gốc máu cuống rốn và dây rốn tại Vinmec
Ngân hàng Mô Vinmec hiện được chuyển giao kỹ thuật nuôi cấy, tăng sinh và bảo quản tế bào gốc trung mô từ dây rốn (MSC) và tế bào gốc máu cuống rốn từ Viện Nghiên cứu Tế bào gốc và Công nghệ gen Vinmec. Đây là đơn vị tiên phong trong nghiên cứu và ứng dụng công nghệ cao trong lĩnh vực y sinh học tại Việt Nam.
Hiện nay, Vinmec cung cấp gói dịch vụ thu thập và xử lý máu cuống rốn, trong đó không chỉ lưu trữ máu cuống rốn mà còn bảo quản mô dây rốn và tế bào gốc trung mô. Các mẫu được lưu trữ trong các ống chuyên dụng và bảo quản ở nhiệt độ siêu lạnh (-196°C), cho phép sử dụng trong nhiều phương pháp điều trị khác nhau. Đặc biệt, các mẫu có thể được giã đông độc lập vào những thời điểm khác nhau theo nhu cầu.

Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.