Bài viết được tham vấn chuyên môn cùng Bác sĩ Nguyễn Văn Dương - Bác sĩ Tim mạch can thiệp - Trung tâm Tim mạch - Bệnh viện Đa khoa Quốc tế Vinmec Central Park.
Huyết khối tĩnh mạch sâu là bệnh lý thường gặp ở các bệnh nhân nặng, sau phẫu thuật lớn hoặc bất động nhiều ngày, có thể gây triệu chứng tại chỗ hoặc di chuyển đến phổi gây thuyên tắc phổi. Do đó, cần dự phòng huyết khối tĩnh mạch sâu chi dưới ở những người có yếu tố nguy cơ.
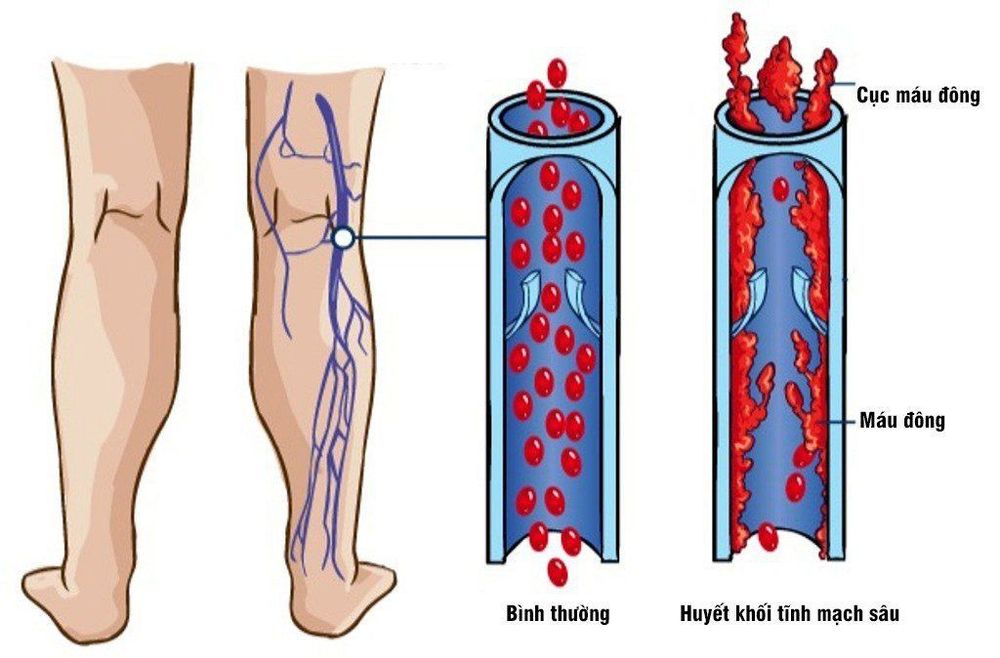
1. Huyết khối tĩnh mạch sâu là gì?
Huyết khối tĩnh mạch sâu là tình trạng cục máu đông hình thành ở sâu trong tĩnh mạch, thường là ở chân. Nếu huyết khối tĩnh mạch sâu hình thành ở chi dưới gọi là huyết khối tĩnh mạch sâu chi dưới. Huyết khối có thể làm tắc nghẽn một phần hoặc hoàn toàn dòng chảy của máu trở về tim và làm hỏng các van một chiều trong tĩnh mạch. Huyết khối cũng có thể vỡ ra và di chuyển đến các cơ quan khác, chẳng hạn như phổi sẽ gây ra thuyên tắc phổi – một bệnh lý có nguy cơ tử vong.
2. Sinh lý bệnh huyết khối tĩnh mạch sâu
Bệnh học huyết khối tĩnh mạch sâu chi dưới thường là kết quả của 3 yếu tố cộng gộp, bao gồm:
- Suy giảm hồi lưu trở về của máu tĩnh mạch (ví dụ, ở bệnh nhân bất động).
- Tổn thương hoặc rối loạn chức năng nội mô (ví dụ, sau khi gãy chân).
- Tình trạng tăng đông máu.
Huyết khối tĩnh mạch sâu chi trên thường là kết quả của tổn thương nội mô do đặt đường truyền tĩnh mạch trung tâm, máy tạo nhịp tim hoặc tiêm chích ma túy. Huyết khối tĩnh mạch sâu chi trên đôi khi xảy ra như một phần của hội chứng tĩnh mạch chủ trên (SVC) (chèn ép hoặc xâm lấn vào tĩnh mạch chủ trên bởi khối u và gây ra các triệu chứng như sưng mặt, giãn tĩnh mạch cổ và đỏ bừng mặt) hay do tình trạng tăng đông máu hoặc chèn ép tĩnh mạch dưới đòn.
Huyết khối tĩnh mạch sâu bao gồm thrombin, fibrin và các tế bào hồng cầu với tương đối ít tiểu cầu (huyết khối đỏ). Nếu không điều trị, huyết khối có thể lan truyền đến đoạn gần hoặc di chuyển đến phổi.
3. Yếu tố nguy cơ hình thành huyết khối tĩnh mạch sâu chi dưới
Nhiều yếu tố nguy cơ có thể góp phần vào hình thành huyết khối tĩnh mạch sâu, bao gồm:
- Tuổi trên 60.
- Ung thư là một yếu tố nguy cơ của huyết khối tĩnh mạch sâu, đặc biệt là ở những bệnh nhân lớn tuổi và những bệnh nhân bị huyết khối tái phát. Mối liên quan mạnh nhất đối với các ung thư tế bào biểu mô tiết nhầy như ung thư ruột hoặc ung thư tụy.
- Hút thuốc lá (cả hút thuốc lá chủ động và thụ động).
- Dùng các tác nhân kích thích thụ thể estrogen (ví dụ như tamoxifen, raloxifene), liệu pháp bổ sung estrogen.
- Suy tim, hội chứng thận hư, bệnh tăng sinh tủy.
- Các bệnh lý tăng đông: Hội chứng kháng phospholipid, thiếu antithrombin, đột biến yếu tố V Leiden (kích hoạt kháng protein C), giảm tiểu cầu do heparin, tăng yếu tố VIII, tăng yếu tố XI, giảm protein C, giảm protein S, bệnh tiểu huyết sắc tố kịch phát về đêm.
- Bất động, chấn thương, béo phì, mang thai.
- Phẫu thuật trong vòng 3 tháng.
4. Các phương pháp dự phòng huyết khối tĩnh mạch sâu chi dưới
Dự phòng huyết khối tĩnh mạch sâu chi dưới tốt hơn và an toàn hơn là điều trị khi huyết khối đã hình thành, đặc biệt là ở những bệnh nhân có nguy cơ cao. Do đó, cần đánh giá nguy cơ hình thành huyết khối tĩnh mạch sâu và xem xét điều trị theo các bước sau.
Bước 1: Đánh giá nguy cơ hình thành huyết khối tĩnh mạch sâu
- Bệnh nhân có nguy cơ thấp (trải qua cuộc phẫu thuật nhỏ nhưng không có yếu tố nguy cơ huyết khối tĩnh mạch sâu; những người tạm thời không hoạt động trong thời gian dài, như ngồi một chuyến bay kéo dài > 6 giờ) nên được khuyến khích đi bộ hoặc di chuyển chân định kỳ, gập mu bàn chân 10 lần / giờ có lẽ là đủ; không cần điều trị y tế.
- Bệnh nhân có nguy cơ cao hơn bao gồm những người trải qua cuộc phẫu thuật nhỏ nhưng có các yếu tố nguy cơ huyết khối tĩnh mạch sâu; những người trải qua cuộc phẫu thuật lớn, đặc biệt là phẫu thuật chỉnh hình, ngay cả khi không có yếu tố nguy cơ và bệnh nhân nằm liệt giường mắc các bệnh nội khoa nghiêm trọng (ví dụ, bệnh nhân thuộc đơn vị chăm sóc tích cực, các bệnh nhân suy tim, bệnh phổi tắc nghẽn mãn tính, bệnh gan mãn tính, đột quỵ). Những bệnh nhân này cần được điều trị dự phòng.
- Ngoài ra, có thể dùng thang điểm PADUA đánh giá nguy cơ thuyên tắc huyết khối tĩnh mạch. Nếu PADUA < 4 điểm là nguy cơ thấp. Nếu PADUA ≥ 4 điểm là nguy cơ cao.
Bước 2: Đánh giá chống chỉ định, nguy cơ chảy máu của việc điều trị chống đông theo thang điểm IMPROVE
- Đánh giá chống chỉ định dựa trên các tình trạng bệnh lý như suy gan, suy thận, xuất huyết (não, tiêu hoá), rối loạn đông máu, số lượng tiểu cầu, thuốc kháng đông đang dùng, các thủ thuật phẫu thuật,...
- Thang điểm IMPROVE nếu có tổng điểm ≥ 7 thì nguy cơ chảy máu cao, hoặc xuất huyết có ý nghĩa lâm sàng.
Bước 3: Cân nhắc giữa lợi ích và nguy cơ của việc dùng thuốc kháng đông trên từng đối tượng bệnh nhân
- Nếu có chống chỉ định hay điểm nguy cơ xuất huyết cao (IMPROVE ≥ 7) thì không dùng kháng đông. Nên lựa chọn phương pháp cơ học để dự phòng.
- Nếu không chống chỉ định của thuốc chống đông máu và có điểm nguy cơ xuất huyết IMPROVE < 7 thì dùng thuốc kháng đông.
Bước 4: Lựa chọn biện pháp và thời gian dự phòng thích hợp
Dự phòng huyết khối tĩnh mạch sâu chi dưới có nhiều cách, lựa chọn phụ thuộc vào mức độ nguy cơ của bệnh nhân, loại phẫu thuật, thời gian điều trị dự phòng, chống chỉ định, tác dụng phụ, chi phí, tính dễ sử dụng.
- Liệu pháp cơ học (ví dụ: Thiết bị nén hoặc vớ ép, lưới lọc tĩnh mạch)
Sau khi phẫu thuật, cần nâng cao chân và tránh bất động lâu. Lợi ích của vớ áp lực chưa rõ ràng ở những bệnh nhân phẫu thuật có nguy cơ thấp và những bệnh nhân nội khoa. Tuy nhiên, kết hợp vớ áp lực với các biện pháp phòng ngừa khác có thể tốt hơn so với từng biện pháp riêng lẻ.
Máy bơm hơi áp lực ngắt quãng (IPC) sử dụng một máy bơm để làm phồng và xẹp theo chu kỳ, cung cấp lực ép bên ngoài cho cẳng chân và đùi. Sau phẫu thuật, IPC có thể được sử dụng thay thế hoặc kết hợp với thuốc chống đông máu. IPC được khuyến cáo cho những bệnh nhân phẫu thuật có nguy cơ chảy máu cao và có chống chỉ định dùng thuốc chống đông máu. IPC có lẽ ngăn ngừa huyết khối ở bắp chân hiệu quả hơn so với huyết khối đoạn gần. IPC chống chỉ định ở một số bệnh nhân béo phì hoặc có bệnh động mạch chi dưới. Đối với những bệnh nhân có nguy cơ bị huyết khối tĩnh mạch sâu chi dưới và nguy cơ chảy máu rất cao (ví dụ, sau chấn thương lớn), IPC được khuyến cáo cho đến khi nguy cơ chảy máu giảm và có thể tiêm thuốc chống đông máu.
Lưới lọc tĩnh mạch chủ dưới không ngăn chặn huyết khối tĩnh mạch sâu chi dưới hình thành nhưng đôi khi được dùng để ngăn ngừa thuyên tắc phổi ở bệnh nhân có chống chỉ định điều trị chống đông máu hoặc huyết khối tĩnh mạch sâu tái phát mặc dù đã dùng kháng đông đầy đủ. Nên tránh sử dụng lưới lọc tĩnh mạch chủ trừ khi huyết khối đã được xác nhận.
- Điều trị bằng thuốc (bao gồm heparin không phân đoạn liều thấp, heparin trọng lượng phân tử thấp, warfarin, fondaparinux, thuốc chống đông máu trực tiếp đường uống).
Heparin không phân đoạn liều thấp (UFH) 5000 đơn vị được tiêm dưới da 2 giờ trước khi phẫu thuật và cứ mỗi 12 giờ một lần. Bệnh nhân nằm liệt giường không trải qua phẫu thuật được tiêm dưới da 5000 đơn vị mỗi 12 giờ cho đến khi các yếu tố nguy cơ được đảo ngược.
Heparin trọng lượng phân tử thấp (LMWHs) hiệu quả hơn UFH liều thấp trong dự phòng huyết khối tĩnh mạch sâu chi dưới và PE. Enoxaparin 40 mg tiêm dưới da một lần/ ngày, dalteparin 5000 đơn vị tiêm dưới da một lần / ngày và tinzaparin 4500 đơn vị tiêm dưới da một lần/ ngày dường như có hiệu quả như nhau. Fondaparinux 2,5 mg tiêm dưới da mỗi ngày ít nhất có hiệu quả như LMWH ở những bệnh nhân đang phẫu thuật chỉnh hình và có thể hiệu quả hơn LMWH sau phẫu thuật chỉnh hình.
Warfarin, sử dụng tỷ lệ chuẩn hóa quốc tế mục tiêu (INR) là 2,0 đến 3,0, được chứng minh là có hiệu quả trong phẫu thuật chỉnh hình nhưng đang được thay thế dần bởi LMWHs và thuốc chống đông đường uống thế hệ mới vì dễ sử dụng hơn.
Thuốc chống đông máu trực tiếp đường uống (ví dụ: Dabigatran, rivaroxaban, apixaban) có hiệu quả và an toàn như LMWH để dự phòng huyết khối tĩnh mạch sâu chi dưới và PE sau phẫu thuật thay khớp háng hoặc đầu gối.

Tóm lại, cần phải điều trị dự phòng huyết khối tĩnh mạch sâu chi dưới cho những bệnh nhân bị bệnh nặng nằm liệt giường và/ hoặc những người đang trải qua một số thủ thuật phẫu thuật. Vận động sớm, kê cao chân và dùng thuốc chống đông máu là các biện pháp phòng ngừa được khuyến cáo. Những bệnh nhân không thể dùng thuốc chống đông máu có thể dùng máy bơm hơi áp lực ngắt quãng, vớ áp lực hoặc cả hai. Khi điều trị dự phòng huyết khối tĩnh mạch sâu chi dưới, luôn có nguy cơ chảy máu trong quá trình sử dụng thuốc chống đông máu. Do đó, cần cân nhắc kỹ lưỡng về lợi ích và nguy cơ giữa các biện pháp trên từng đối tượng bệnh nhân cụ thể.
Hãy theo dõi trang web: Vinmec.com thường xuyên để cập nhật nhiều thông tin hữu ích khác.
Bài viết tham khảo: msdmanuals.com, vnha.org.vn, timmachhoc.vn
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.