Bài viết bởi Bác sĩ Vũ Duy Dũng - Khoa Nội tổng hợp - Bệnh viện Đa khoa Quốc tế Vinmec Times City
Chảy máu dưới nhện không do chấn thương (SAH) là một thể đột quỵ chảy máu não thường là do vỡ phình động mạch hình túi (hình quả mọng) và chiếm khoảng 3% tất cả các thể đột quỵ.
1. Biểu hiện lâm sàng của chảy máu dưới nhện
SAH điển hình biểu hiện với một đau đầu dữ dội và đột ngột (thường được mô tả là “đau đầu tệ nhất trong đời”), khác biệt với đau đầu thường ngày, và thường kèm theo mất ý thức, buồn nôn, nôn, sợ ánh sáng, và đau cổ. Một tỷ lệ nhỏ bệnh nhân có thể có đau đầu mà không có nhiều hoặc không có triệu chứng nào khác kèm theo (đau đầu canh gác) và có thể không đi khám hoặc bị chẩn đoán nhầm, do đó bị bỏ sót, với một nguy cơ cao bị tái chảy máu lớn đe dọa tính mạng trong một thời gian ngắn (vài giờ đến vài ngày). Các biểu hiện khác ít điển hình hơn có thể là cơn co giật, bệnh não cấp, và tụ máu dưới màng cứng kèm theo mà có hoặc không có chấn thương đầu (vì ngất liên quan đến SAH), có thể làm cho chẩn đoán SAH do vỡ phình động mạch trở nên khó khăn hơn.
Khám thực thể cần phải bao hàm được xác định mức độ ý thức và điểm hôn mê Glasgow của bệnh nhân, đánh giá các dấu hiệu màng não, và biểu hiện thiếu sót thần kinh khu trú. Trong những ca bệnh với biểu hiện không thường gặp hoặc không rõ ràng, soi đáy mắt có thể giúp ích. Chảy máu trong nhãn cầu đi kèm với SAH (hội chứng Terson) có liên quan đến tăng tỷ lệ tử vong và có thể gặp ở 40% bệnh nhân SAH.
Tăng thoáng qua áp lực trong sọ (ICP) là nguyên nhân của buồn nôn, nôn, và ngất và có thể kèm theo biến chứng tim phổi sau SAH. Chảy máu trong nhãn cầu trong hội chứng Terson được cho là vì tăng đột ngột ICP. ICP tăng nặng và kéo dài có thể dẫn đến kết cục hôn mê và suy thoái thần kinh nhanh chóng dẫn đến chết não.
2. Chẩn đoán chảy máu dưới nhện

Nhiều phương thức chẩn đoán có thể được sử dụng cho chẩn đoán SAH
2.1 Cắt lớp vi tính (CT) đầu
Xét nghiệm chẩn đoán ban đầu nhanh và hợp lý nhất có thể cho bệnh nhân nghi ngờ SAH là chụp cắt lớp vi tính đầu không tiêm thuốc cản quang. Điều quan trọng là liên hệ kết quả CT đầu với thời gian khởi phát đau đầu, vì độ nhạy của CT đầu thay đổi trong 7 ngày đầu từ 93% (6 giờ đầu), tới gần 100% (12 giờ đầu), tới 93% (ngày đầu), tới ít hơn 60% (7 ngày đầu). Biểu hiện đặc trưng của tăng tỷ trọng dạng máu trong các bể nền hoặc rãnh nền, rãnh liên bán cầu, và rãnh liên cuống não cần ngay lập tức nghi ngờ một nguyên nhân phình động mạch. Thực tế, bất cứ SAH nào trên CT đầu, đặc biệt khi không có tiền sử chấn thương đầu, cần thăm dò hình ảnh mạch máu ngay. Thêm vào sự có mặt của SAH, bác sĩ cũng cần đánh giá trên CT đầu sự có mặt của tràn dịch não, chảy máu trong não thất, và chảy máu trong não.
2.2 Chọc thắt lưng
Trong trường hợp CT đầu âm tính hoặc không rõ ràng mà vẫn nghi ngờ nhiều SAH, chọc thắt lưng là bước tiếp theo được khuyến cáo thực hiện ngay. Áp lực mở cần được đo thường quy. Để phân biệt chảy máu do chọc vào mạch máu với SAH thực sự, dịch não tủy cần được lấy 4 ống liên tiếp, số lượng hồng cầu được đo trong các ống 1 và 4. Dịch não tủy cần được đánh giá nhiễm sắc vàng bằng quan sát kỹ bằng mắt thường và, nếu có thể, đo quang phổ, để có độ chính xác chẩn đoán cao hơn là chỉ quan sát bằng mắt thường.
Nhiễm sắc vàng cần khoảng 12 giờ và có thể không thấy được nếu chọc thắt lưng được thực hiện sớm hơn sau khởi phát đau đầu. Hầu hết bệnh viện không đề xuất đo quang phổ, và chưa biết rõ tỷ lệ âm tính giả của nhiễm sắc vàng là bao nhiêu ở các thời điểm khác nhau sau khởi phát SAH.
2.3 Hình ảnh cộng hưởng từ (MRI)
CT và MRI đầu được coi là có độ nhạy tương đương nhau trong việc phát hiện SAH trong 2 ngày đầu, ngoại trừ trong 6 giờ đầu tối cấp sau SAH, lúc đó CT đầu có thể bỏ sót một tỷ lệ nhỏ SAH và MRI có thể nhạy hơn đôi chút. Vì có kết quả hình ảnh nhanh, nhiều nơi có sẵn máy chụp trong khoa cấp cứu, và độ nhạy rất cao trong 2 ngày đầu sau SAH, CT đầu vẫn là phương pháp chẩn đoán được lựa chọn cho SAH giai đoạn sớm. Tuy nhiên, các chuỗi xung MRI nhạy với hemosiderin (gradient recalled echo [GRE] và susceptibility-weighted imaging [SWI]) hoặc xung FLAIR có độ nhạy cao hơn để phát hiện SAH bán cấp hoặc mạn tính so với CT đầu. Thêm vào đó, chụp cộng hưởng từ não có thể có ích trong việc phân biệt các cơ chế bệnh học này kia, ví dụ như dị dạng động tĩnh mạch và viêm, nhiễm trùng, và u.
2.4 Xác định nguồn gốc chảy máu
Hình ảnh mạch máu sẽ là bước tiếp theo ở tất cả bệnh nhân có chẩn đoán trên CT đầu, chọc thắt lưng, hoặc MRI. Tiêu chuẩn vàng của hình ảnh mạch máu vẫn là chụp mạch máu não số hóa xóa nền (DSA). CT mạch máu (CTA) có thể được sử dụng rộng rãi và hiện tại được nhiều nơi sử dụng như một phương pháp hình ảnh mạch máu trước tiên. Phụ thuộc vào kỹ thuật, độ dày lớp cắt, và xử lý hình ảnh, độ nhạy và độ đặc hiệu của CTA có thể lần lượt là 90% đến 97% và 93% đến 100%, khi so với DSA. Tuy nhiên, CTA có thể bỏ sót những phình động mạch nhỏ ≤ 4 mm.
Trong những trung tâm chuyên sâu về phình động mạch và đột quỵ, DSA luôn sẵn sàng cho chẩn đoán cũng như điều trị. Ở bệnh viện của tác giả, DSA 2 chiều và 3 chiều được bám sát như chẩn đoán vàng cho phình động mạch ngay khi chẩn đoán SAH được xác lập; CTA thường bị bỏ qua ở bệnh viện của tác giả để tránh phơi nhiễm thêm với tia xạ, iod đối quang, và khả năng gây phản ứng phản vệ và độc thận của nó. Những bệnh nhân có DSA lần đầu âm tính cần được chụp lại DSA 7 – 14 ngày sau lần chụp đầu. Thêm vào đó, ở những bệnh nhân DSA âm tính lần đầu, MRI não và, phụ thuộc vào vị trí SAH, MRI cột sống cổ cần được thực hiện để tìm kiếm dị dạng động tĩnh mạch của não, thân não hoặc tủy sống.
2.5 Chảy máu dưới nhện quanh não giữa
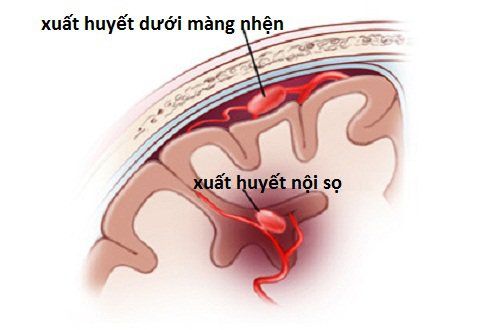
Khoảng 15% bệnh nhân SAH có kết quả hình ảnh âm tính cho nguồn gốc chảy máu, trong số này khoảng 38% là SAH quanh não giữa không do phình động mạch, một thể đặc biệt của SAH không do chấn thương với máu chảy giới hạn trong các bể quanh não giữa. Diễn biến lâm sàng đã được báo cáo là lành tính hơn, mặc dù các báo cáo ca lâm sàng đã được xuất bản chứng minh rằng có một số hiếm trường hợp có phình động mạch nhỏ ở vòng tuần hoàn sau, tạo cửa sổ của các động mạch đốt sống và động mạch nền, hoặc bất thường động mạch tủy trước. Vì vậy, DSA vẫn nên được chụp. Ở bệnh viện của tác giả, một MRI não và cột sống cổ, cũng như DSA lặp lại khoảng 7 ngày sau lần chụp đầu tiên, được thực hiện trong tất cả các trường hợp SAH quanh não giữa. Bệnh nhân với SAH quanh não giữa được theo dõi trong một đơn vị nhẹ hơn và, nếu không tìm thấy nguồn gốc chảy máu, xuất viện sau 8 đến 10 ngày ở bệnh viện của tác giả, miễn là quá trình nằm viện của họ không có biến chứng gì.
Nguồn: Susanne Muehlschlegel. Subarachnoid hemorrhage. CONTINUUM (MINNEAP MINN) 2018;24(6, NEUROCRITICAL CARE): 1623–1657
Để đặt lịch khám tại viện, Quý khách vui lòng bấm số HOTLINE hoặc đặt lịch trực tiếp TẠI ĐÂY. Tải và đặt lịch khám tự động trên ứng dụng MyVinmec để quản lý, theo dõi lịch và đặt hẹn mọi lúc mọi nơi ngay trên ứng dụng.